blog_ku
Annyeong haseyo
terima kasih udah berkenan mengunjungi blog saya
semoga bermanfaat dan menghibur :)
terima kasih udah berkenan mengunjungi blog saya
semoga bermanfaat dan menghibur :)
Sabtu, 30 Juni 2012
Apendisitis
Trigger : Seorang anak berumur 11 tahun tampak gelisah dan tidak tenang di bawa ke RSI Siti Rahmah oleh kedua orang tuanya. Anak tersebut datang dengan keluhan nyeri di daerah pusat/umbilikus yang terus menjalar sakitnya ke arah perut kanan bagian bawah dan disertai dengan muntah. Keluhan tersebut dirasakan sejak 2 hari yang lalu. Dari anamnesa, anak tersebut juga mengalami demam yang tidak terlalu tinggi, malas makan, mual dan badannya lemas. Dari anamnesa anak tersebut pernah mengalami radang pada usus sekitar 6 bulan yang lalu, hal ini karena anak ini tidak pernah makan sayuran dan senang makan mie instant dan makan makanan yang pedas. Pada pemeriksaan fisik terdapat nyeri tekan dan nyeri lepas pada perut kanan bawah. Diagnosis mengarah pada apendisitis.
Learning Objective :
1. Anatomi, fisiologi apendiks.
2. Etiologi, patofisiologi, gejala apendisitis.
3. Diagnosis dan diagnosis banding apendisitis.
4. Penatalaksanaan dan pengobatan apendisitis.
5. Komplikasi apendisitis
Add. 1 Anatomi dan fisiologi apendiks
Appendiks adalah organ tambahan kecil yang menyerupai jari, melekat pada sekum tepat dibawah katup ileocecal. ( Brunner dan Sudarth, 2002 hal 1097 )
Apendiks Vermiformis merupakan derivat dan evolusi dari caecum. Pada bayi, apendiks tampak sebagai divertikulum berbentuk seperti kerucut, terletak pada ujung inferior dari caecum. Dengan tumbuh kembang bayi dan perkembangan dari caecum maka apendiks terletak pada sisi kiri dan dorsal + 2,5 cm dari katub ileocaecal.
Apendiks merupakan organ yang berbentuk tabung dengan panjang kira-kira 10cm dan berpangkal pada sekum. Apendiks memiliki lumen sempit dibagian proximal dan melebar pada bagian distal. Saat lahir, apendiks pendek dan melebar dipersambungan dengan sekum. Selama anak-anak, pertumbuhannya biasanya berotasi ke dalam retrocaecal tapi masih dalam intraperitoneal. Pada apendiks terdapat 3 tanea coli yang menyatu dipersambungan caecum dan bisa berguna dalam menandakan tempat untuk mendeteksi apendiks. Posisi apendiks terbanyak adalah Retrocaecal (74%) lalu menyusul Pelvic (21%), Patileal(5%), Paracaecal (2%), subcaecal(1,5%) dan preleal (1%).
Dinding apendiks terdiri dari semua lapisan dinding usus, tiga taenia koli membentuk lapisan luar dari lapisan muskulus longitudinal . Pertemuan ketiga taenia koli merupakan letak basis apendiks dan merupakan petunjuk posisi apendiks. Posisi basis apendiks dengan caecum adalah konstan, dimana sisi bebas apendiks ditemukan pada berbagai variasi misalnya: pelvic, retrocaecal, retroileal.
Apendiks mendapat aliran darah dari arteri apendikularis yang merupakan cabang langsung dari arteri ileocolica. Persyarafan parasimpatis berasal dari cabang nervus vagus yang mengikuti arteri mesenterika superior, sedangkan persyarafan sensoris berasal dari nervus torakalis X. Karena itu nyeri visceral pada apendisitis bermula dari umbilikus. Arteri apendiks termasuk end arteri. Apendiks memiliki lebih dari 6 saluran limfe melintangi mesoapendiks menuju ke nodus limfe ileocaecal.
Fungsi apendiks belum diketahui. Kadang-kadang disebut “tonsil abdomen” karena ditemukan banyak jaringan limfoid pada lamina propria yang seringkali menyebar ke dalam submukosa sejak intrauterine akhir kehamilan dan mencapai puncaknya kira-kira 15 tahun, yang kemudian menghilang pada usia 60 tahun. Hal ini mengakibatkan lumennya relatif kecil, sempit, dan tak teratur dan diperkirakan apendiks mempunyai peranan dalam mekanisme imunologik. Immunoglobulin sekretoar yang dihasilkan oleh GALT (gut associated lymphoid tissue) yang terdapat di sepanjang saluran cerna termasuk apendiks, ialah IgA. Namun demikian pengangkatan apendiks tidak mempengaruhi sistem imun tubuh. Apendiks mengeluarkan cairan yang bersifat basa mengandung amilase, erepsin, dan musin. Apendiks terdiri dari membran mukosa tanpa adanya lipatan. Vili usus tidak dijumpai pada bagian ini. Apendiks mengandung sel epitel kolumnar dengan sel goblet yang mensekresikan mukus. Muskularis terdiri atas berkas-berkas longitudinal dan sirkular. Meskipun strukturnya sama dengan usus besar, apendiks mengandung lebih sedikit kelenjar usus, yang lebih pendek, dan tak memiliki taenia coli.
Walaupun apendiks kurang memiliki fungsi, namun apendiks dapat berfungsi seperti organ lainnya. Apendiks menghasilkan lendir 1-2ml perhari. Lender dicurahkan ke caecum. Jika terjadi hambatan maka akan terjadi patogenesa apendisitis akut. GALT (Gut Assoiated Lymphoid Tissue) yang terdapat pada apendiks menghasilkan Ig-A. namun, jika apendiks diangkat, tidak ada mempengaruhi sistem imun tubuh karena jumlahnya yang sedikit sekali.
Add 2. Apendisitis ( Etiologi, patofisilogi dan gejala)
Apendisitis adalah kondisi di mana infeksi terjadi di umbai cacing. Dalam kasus ringan dapat sembuh tanpa perawatan, tetapi banyak kasus memerlukan laparotomi dengan penyingkiran umbai cacing yang terinfeksi. Bila tidak terawat, angka kematian cukup tinggi, dikarenakan oleh peritonitis dan shock ketika umbai cacing yang terinfeksi hancur. (Anonim, Apendisitis, 2007)
Apendisitis adalah peradangan akibat infeksi pada usus buntu atau umbai cacing (apendiks). Infeksi ini bisa mengakibatkan pernanahan. Bila infeksi bertambah parah, usus buntu itu bisa pecah. Usus buntu merupakan saluran usus yang ujungnya buntu dan menonjol dari bagian awal usus besar atau sekum (cecum). Usus buntu besarnya sekitar kelingking tangan dan terletak di perut kanan bawah. Strukturnya seperti bagian usus lainnya. Namun, lendirnya banyak mengandung kelenjar yang senantiasa mengeluarkan lendir. (Anonim, Apendisitis, 2007)
Klasifikasi apendisitis terbagi atas 2 yakni :
Apendisitis akut, dibagi atas: Apendisitis akut fokalis atau segmentalis, yaitu setelah sembuh akan timbul striktur lokal. Appendisitis purulenta difusi, yaitu sudah bertumpuk nanah.
Apendisitis kronis, dibagi atas: Apendisitis kronis fokalis atau parsial, setelah sembuh akan timbul striktur lokal. Apendisitis kronis obliteritiva yaitu appendiks miring, biasanya ditemukan pada usia tua.
Etiologi Apendisitis : Apendisitis merupakan infeksi bakteri yang disebabkan oleh obstruksi atau penyumbatan akibat :
1. Hiperplasia dari folikel limfoid
2. Adanya fekalit dalam lumen appendiks
3. Tumor appendiks
4. Adanya benda asing seperti cacing askariasis
5. Erosi mukosa appendiks karena parasit seperti E. Histilitica.
Menurut penelitian, epidemiologi menunjukkan kebiasaan makan makanan rendah serat akan mengakibatkan konstipasi yang dapat menimbulkan apendisitis. Hal tersebut akan meningkatkan tekanan intra sekal, sehingga timbul sumbatan fungsional appendiks dan meningkatkan pertumbuhan kuman flora pada kolon.
Apendiks menghasilkan lendir 1-2 ml/hari yang dialirkan ke dalam lumen apendiks dan caecum. Hambatan aliran lendir di muara apendiks tampaknya berperan pada patogenesis apendisitis. Apendiks juga berpartisipasi dalam sistem imun usus, imunoglobulin yang dihasilkan GALT (gut associated lymphoid tissues) yang terdapat disepanjang saluran cerna termasuk apendiks, merupakan pelindung terhadap infeksi.Tetapi pengangkatan apendiks tidak mempengaruhi sistem imun tubuh.
Bakteri penyebab apendisitis merupakan bakteri yang normal ada pada usus. Bakteri yang paling sering ditemukan yaitu Bacteroides fragilis, bakteri anaerob, gram negatif dan Escherichia coli, bakteri gram negatif, facultative anaerob. Sedangkan bakteri lainnya yaitu: Peptostreptococcus, Pseudomonas, Klebsiela, dan Klostridium, Lactobacillus, dan B.splanchnicus. Obstruksi lumen merupakan faktor predominan penyebab apendisitis akut. Fecolith merupakan penyebab obstruksi paling sering. Penyebab lainnya adalah hipertropi jaringan limfoid, sisa barium , serat tumbuhan , biji-bijian, cacing terutama ascaris.
Kapasitas lumen apendiks normal sekitar 0,1 ml, tidak ada lumen yang sebenarnya. Sekresi 0,5 cc distal dari penyumbatan akan meyebabkan peningkatan tekanan sekitar 60 cm H2O. Distensi menyebabkan stimulasi serabut syaraf visceral yang menyebabkan rasa kembung, nyeri difus pada bagian tengah abdomen atau epigastrium bawah.
Distensi terus berlangsung karena sekresi mukosa yang terus-menerus dan juga karena multiplikasi dari flora normal apendiks. Dengan meningkatnya tekanan pada apendiks , tekanan vena juga meningkat, sehingga kapiler dan venule menutup tapi aliran arteriole tetap mengalir sehingga terjadi kongesti dan pelebaran vaskuler. Distensi ini biasanya menyebabkan reflex muntah, nausea, dan nyeri visceral semakin bertambah.
Proses inflamasi terus berlanjut ke lapisan serosa dan ke peritoneum parietal, yang mana menimbulkan nyeri yang khas, nyeri berpindah ke kuadran kanan. Mukosa gastrointestinal termasuk apendiks sangat rentan terhadap gangguan aliran darah. Karena kesatuan ini sudah terganggu sejak awal, maka bakteri dengan mudah masuk ke lapisan yang lebih dalam. Timbulnya demam, takikardi dan lekositosis karena absorbsi dari produk jaringan dan endotoksin. Endotoksin juga merupakan stimulator makrofag untuk memproduksi sitokin proinflamator (IL1, IL 6, TNF) yang kemudian merangsang sumsum tulang dan hepatosit sehingga terjadi peningkatan lekosit dan CRP dalam darah. Ketika distensi sudah mencapai tekanan arteriole , daerah yang mendapat aliran darah sedikit, lebih dahulu terkena, yaitu terjadi infark pada daerah antimesenterial. Jika distensi, invasi bakteri, gangguan aliran darah, dan proses infark terus berlanjut, terjadilah perforasi. Biasanya perforasi terjadi pada salah satu area infark pada daerah antimesenterial.
Apendisitis biasanya disebabkan oleh penyumbatan lumen appendiks oleh hiperplasia folikel limfoid, fekalit, benda asing, striktur karena fibrosis akibat peradangan sebelumnya atau neoplasma. Obstruksi tersebut menyebabkan mukus yang diproduksi mukosa appendiks mengalami bendungan. Semakin lama mukus tersebut semakin banyak, namun elasitas dinding appendiks mempunyai keterbatasan sehingga menyebabkan peningkatan tekanan intra lumen. Tekanan tersebut akan menghambat aliran limfe yang mengakibatkan edema dan ulaserasi mukosa. Pada saat itu terjadi apendisitis akut fokal yang ditandai dengan nyeri epigastrium.
Bila sekresi mukus berlanjut, tekanan akan terus meningkat. Hal tersebut akan menyebabkan obstruksi vena, edema bertambah dan bakteri akan menembus dinding sehingga peradangan yang timbul meluas dan mengenai peritoneum yang dapat menimbulkan nyeri pada abdomen kanan bawah yang disebut apendisitis supuratif akut.
Apabila aliran arteri terganggu maka akan terjadi infrak dinding appendiks yang diikuti ganggren. Stadium ini disebut apendisitis ganggrenosa. Bila dinding appendiks rapuh maka akan terjadi prefesional disebut appendikssitis perforasi.
Bila proses berjalan lambat, omentum dan usus yang berdekatan akan bergerak ke arah appendiks hingga muncul infiltrat appendikkularis. Peradangan apendiks tersebut dapat menjadi abses atau menghilang.
Pada anak-anak karena omentum lebih pendek dan appendiks lebih panjang, dinding lebih tipis. Keadaan tersebut ditambah dengan daya tahan tubuh yang masih kurang memudahkan untuk terjadi perforasi, sedangkan pada orang tua mudah terjadi karena ada gangguan pembuluh darah.
Keluhan apendisitis biasanya bermula dari nyeri di daerah umbilikus atau periumbilikus yang berhubungan dengan muntah. Dalam 2-12 jam nyeri akan beralih ke kuadran kanan bawah, yang akan menetap dan diperberat bila berjalan atau batuk. Terdapat juga keluhan anoreksia, malaise, dan demam yang tidak terlalu tinggi. Biasanya juga terdapat konstipasi, tetapi kadang-kadang terjadi diare, mual dan muntah.
Pada permulaan timbulnya penyakit belum ada keluhan abdomen yang menetap. Namun dalam beberapa jam nyeri abdomen kanan bawah akan semakin progresif, dan dengan pemeriksaan seksama akan dapat ditunjukkan satu titik dengan nyeri maksimal.
Demam bisa mencapai 37,8-38,8° Celsius.
Pada bayi dan anak-anak, nyerinya bersifat menyeluruh, di semua bagian perut. Pada orang tua dan wanita hamil, nyerinya tidak terlalu berat dan di daerah ini nyeri tumpulnya tidak terlalu terasa. Bila usus buntu pecah, nyeri dan demam bisa menjadi berat. Infeksi yang bertambah buruk bisa menyebabkan syok.
Add 3. Diagnosis dan diagnosis banding apendisitis
Anamnesa
Untuk menegakkan diagnosa pada apendisitis didasarkan atas anamnese ditambah dengan pemeriksaan laboratorium serta pemeriksaan penunjang lainnya.Gejala apendisitis ditegakkan dengan anamnese, ada 4 hal yang penting adalah: Nyeri mula-mula di epigastrium (nyeri viseral) yang beberapa waktu kemudian menjalar ke perut kanan bawah. Muntah oleh karena nyeri viseral. Panas (karena kuman yang menetap di dinding usus).Gejala lain adalah badan lemah dan kurang nafsu makan, penderita nampak sakit, menghindarkan pergerakan, di perut terasa nyeri.
Setiap penderita dengan nyeri perut kanan bawah dan belum pernah menjalani apendektomi, harus dicurigai menderita apendisitis. Nyeri pada awalnya di sekitar umbilikus, mula –mula minimal lalu meningkat bertahap hingga akhirnya nyeri bersifat konstan. Kemudian nyeri berpindah sesuai posisi apendiks. Bila lokasi apendiks pada daerah Mc Burney’s maka nyeri berpindah ke daerah kuadran kanan bawah. Dan bila apendiks terletak retrocolic, retrocaecal atau pelvis maka nyeri berpindah ke kuadran kanan atas, flank kanan , atau supra pubis.
Demam biasanya subfebris, kira –kira 1 derajat celcius diatas suhu normal , berkisar 37,5-38,5 derajat celcius. Bisa terjadi perbedaan suhu rektal dan aksiler sampai 1 derajat celcius.Bila suhu > 39,4 derajat celcius, biasanya disertai gangren, perforasi atau peritonitis.
Pemeriksaan penderita dengan kecurigaan apendisitis harus dimulai dengan observasi cara berjalannya pincang atau berbaring dengan tungkai ditekuk. Penderita juga tampak anorexia , nausea, vomiting, atau diare . Satu atau lebih dari gejala ini muncul, setelah nyeri periumbilikal. Pada awal apendisitis, peristaltik biasanya normal atau hiperaktif, tapi peristaltik menghilang bila sudah terjadi peritonitis. Adanya nyeri tekan kuadran kanan bawah, terutama pada titik Mc Burney,s adalah penemuan yang paling konstan. Bila iritasi berlanjut ke peritoneum anterior didapatkan defans muskuler lokal , Blumberg sign, Rovsing,s sign. Bila iritasi terjadi pada peritoneum posterior maka tanda yang didapat yaitu: psoas sign dan obturator sign. Bila peritonitis terus berlangsung maka nyeri tekan dan defans muskular bertambah pada kuadran kanan dan akhirnya pada seluruh abdomen.
gambaran anamnesa :
1. Data demografi : Nama, Umur (sering terjadi pada usia tertentu dengan range 20-30 tahun), Jenis kelamin, Status perkawinan, Agama, Suku/bangsa, Pendidikan, Pekerjaan, Pendapatan, Alamat, Nomor register.
2. Keluhan utama.
Klien akan mendapatkan nyeri di sekitar epigastrium menjalar ke perut kanan bawah. Timbul keluhan Nyeri perut kanan bawah mungkin beberapa jam kemudian setelah nyeri di pusat atau di epigastrium dirasakan dalam beberapa waktu lalu. Nyeri dirasakan terus-menerus. Keluhan yang menyertai antara lain rasa mual dan muntah, panas.
3. Riwayat penyakit dahulu.
Biasanya berhubungan dengan masalah kesehatan klien sekarang.
4. Riwayat penyakit sekarang : nyeri perut kanan bagian bawah, mual, muntah, tidak nafsu makan, lemas dan suhu badan naik.
Pemeriksaan Fisik
Breathing : Ada perubahan denyut nadi dan pernapasan. Respirasi : Takipnoe, pernapasan dangkal.
Blood : Sirkulasi : Klien mungkin takikardia.
Brain: Ada perasaan takut. Penampilan yang tidak tenang. Data psikologis Klien nampak gelisah.
Bladder : -
Bowel: Distensi abdomen, nyeri tekan/nyeri lepas, kekakuan, penurunan atau tidak ada bising usus. Nyeri/kenyamanan nyeri abdomen sekitar epigastrium dan umbilicus, yang meningkat berat dan terlokalisasi pada titik Mc. Burney. Berat badan sebagai indikator untuk menentukan pemberian obat. Aktivitas/istirahat : Malaise. Eliminasi Konstipasi pada awitan awal dan kadang-kadang terjadi diare.
Bone: Nyeri pada kuadran kanan bawah karena posisi ekstensi kaki kanan/posisi duduk atau tegak.
Jika sudah terjadi perforasi, nyeri akan terjadi pada seluruh perut, tetapi paling terasa nyeri pada daerah titik Mc. Burney. Jika sudah infiltrat, lokal infeksi juga terjadi jika orang dapat menahan sakit, dan kita akan merasakan seperti ada tumor di titik Mc. Burney.
Test rektal. Pada pemeriksaan rektal toucher akan teraba benjolan dan penderita merasa nyeri pada daerah prolitotomi.
Derajat nyeri tekan, spasme otot, dan apakah terdapat konstipasi atau diare tidak tergantung pada beratnya infeksi dan lokasi appendiks. Bila appendiks melingkar di belakang sekum, nyeri dan nyeri tekan dapat terasa di daerah lumbal ; bila ujungnya ada pada pelvis, tanda-tanda ini hanya dapat diketahui pada pemeriksaan rektal. Nyeri pada defekasi menunjukkan bahwa ujung appendiks dekat dengan kandung kemih atau ureter. Adanya kekeakuan pada bagian bawah otot rektum kanan dapat terjadi.
Tanda Rovsing dapat timbul dengan melakukan palpasi kuadran bawah kiri, yang secara paradoksial menyebabkan nyeri yang terasa pada kuadran bawah kanan. Apabila appendiks telah ruptur, nyeri dan dapat lebih menyebar ; distensi abdomen terjadi akibat ileus paralitikdan kondisi klien memburuk.
Pemeriksaan penunjang :
Biasanya jumlah lekosit berkisar 10.000-18.000/ mm3, walaupun 20 % penderita apendisitis akut mempunyai jumlah lekosit normal. Jumlah lekosit > 18.000 menunjukkan apendisitis perforasi. Adanya pergeseran ke kiri pada hitung jenis, mempunyai nilai yang lebih signifikan dari pada hitung jumlah lekosit.
Analisa urine biasanya normal, tapi jumlah lekosit dan eritrosit dalam urine bisa meningkat bila letak apendiks berdekatan dengan ureter atau vesica urinaria. Bakteri tidak ditemukan pada penderita apendisitis akut, dan bila ditemukan bakteri dalam urine, maka harus dilanjutkan dengan pemeriksaan kultur urine.
Pada apendisitis akut dan perforasi akan terjadi lekositosis yang lebih tinggi lagi. Hb (hemoglobin) nampak normal. Laju endap darah (LED) meningkat pada keadaan apendisitis infiltrat. Urine rutin penting untuk melihat apa ada infeksi pada ginjal. Pada kasus akut tidak diperbolehkan melakukan barium enema, sedangkan pada apendisitis kronis tindakan ini dibenarkan.
Pemeriksaan USG dilakukan bila telah terjadi infiltrat apendikularis. Ultrasonografi sudah luas digunakan dalam mengevaluasi penderita kecurigaan apendisitis. Gambaran ultrasonografi pada apendisitis non perforasi yaitu: diameter apendiks > 6 mm, dinding yang hipoechoic dengan tebal > 2 mm, fecolith atau cairan yang terlokalisir. Gambaran pada apendisitis perforasi yaitu target sign dan struktur tubular dengan adanya lapisan dinding yang hilang ( inhomogen), cairan bebas perivesical atau pericaecal.
Pemeriksaan radiologi Pada foto tidak dapat menolong untuk menegakkan diagnosa apendisitis akut, kecuali bila terjadi peritonitis, tapi kadang kala dapat ditemukan gambaran sebagai berikut: Adanya sedikit fluid level disebabkan karena adanya udara dan cairan. Kadang ada fecolit (sumbatan). Pada keadaan perforasi ditemukan adanya udara bebas dalam diafragma.
Skor alvarado adalah suatu sistem skoring yang digunakan untuk mendiagnosis appendisitis akut. Skor ini mempunyai 6 komponen klinik dan 2 komponen laboratorium dengan total skor poin 10. Skor ini dikemukakan oleh Alfredo Alvarado dalam laporannya pada tahun 1986.
Skor Alvarado dikenal juga sebagai skor MANTREL yang merupakan singkatan huruf depan dari komponen-komponen pemeriksaannya. (MANTRELS – Migration to the right iliac fossa, Anorexia, Nausea/Vomiting, Tenderness in the right iliac fossa, Rebound pain, Elevated temperature (fever), Leukocytosis, and Shift of leukocytes to the left)
Diagnosis Banding
Gastroenteritis akut adalah kelainan yang sering dikacaukan dengan apendiditis. Pada kelainan ini muntah dan diare lebih sering. Demam dan lekosit jelas akan meningkat jelas dan tidak sesuai dengan nyeri perut yang timbul. Lokasi nyeri tidak jelas dan berpindah-pindah. Hhiperperistaltik merupakan gejala yang khas. Gastroenteritis biasanya berlangsung akut, suatu observasi berkala akan dapat menegakkan diagnosis.
Adenitis mesenterikum juga dapat menunjukkan gejala dan tanda yang identik dengan apendisitis. Penyakit ini lebih sering pada anak-anak, biasanya didahuli infeksi saluran napas. Lokasi nyeri diperut kanan bawah tidak kanstan dan menetap, jarang terjadi true muscle guarding.
Divertikulitis Meckeli juga menunjukkan gejala yang hampir sama, Lokasi nyeri mungkin lebih ke medial, tetapi ini bukan kriteria diagnosis yang dapat dipercaya. karena kedua kelainan ini membutuhkan tindakan operasi, maka perbedaanya bukanlah hal penting.
Enteritis regional, amubiasis operasi, ileitis akut, performasi ulkus duodeni, kolik ureter, salpingitis akut, kehamilan ektopik terganggu, dan kista ovarium terpuntir juga sering dikacaukan dengan apendiditis. pneumonia lobus kanan bawah kadang-kadang juga berhubungan dengan nyeri kuadran kanan bawah.
Add 4. Penatalaksanaan dan pengobatan apendisitis
Dasar terapi apendisitis yaitu: rehidrasi, antibiotik dan apendektomi. Dipasang infus dan resusitasi dengan cairan isotonik untuk mencapai tujuan dari rehidrasi yaitu produksi urine minimal 1 cc/kg BB/jam. Pipa lambung dipasang untuk dekompresi. Antibiotik diberikan untuk mengurangi infeksi luka operasi dan pembentukan abses intra peritoneal. Sebagai obat pilihan yaitu: ampicillin, gentamisin, klindamicin.Teknik operasi yang digunakan, apendektomi terbuka ataukah laparoskopik apendektomi disesuaikan dengan ketrampilan operator dan kondisi penderita. Bila sudah terjadi peritonitis maka dilakukan laparotomi.
Pembedahan diindikasikan bila diagnosa apendisitis telah ditegakkan. Antibiotik dan cairan IV diberikan sampai pembedahan dilakukan. analgesik dapat diberikan setelah diagnosa ditegakkan. Apendektomi (pembedahan untuk mengangkat apendiks) dilakukan sesegera mungkin untuk menurunkan resiko perforasi. Apendektomi dapat dilakukan dibawah anastesi umum atau spinal dengan insisi abdomen bawah atau dengan laparoskopi, yang merupakan metode terbaru yang sangat efektif.
Penatalaksanaan :
1. Sebelum operasi :
* observasi : dalam 8-12 jam setelah timbulnya keluhan, tanda dan gejala apendisitis seringkali belum jelas. Dalam keadaan ini observasi ketat perlu dilakukan. Pasien diminta melakukan tirah baring dan dipuasakan. Laksatif tidak boleh diberikan bila dicurigai adanya apendisitis ataupun bentuk peritonitis lainnya. Pemeriksaan abdomen dan rektal serta pemeriksaan darah (leukosit dan hitung jenis) diulang secara periodik. Foto abdomen dan toraks tegak dilakukan untuk mencari kemungkinan adanya penyulit lain. Pada kebanyakan kasus, diagnosis ditegakkan dengan lokalisasi nyeri di daerah kanan bawah dalam 12 jam setelah timbulnya keluhan.
* Intubasi bila perlu
* Antibiotik : ampicillin, gentamisin, klindamicin
2. Operasi apendiktomi
3. Pasca operasi : Perlu dilakukan observasi tanda-tanda vital untuk mengetahui terjadinya perdarahan di dalam, syok, hipertermia, atau gangguan pernapasan. Angkat sonde lambung bila pasien telah sadar, sehingga aspirasi cairan lambung dapat dicegah. Baringkan pasien dalam posisi Fowler. Pasien dikatakan baik bila dalam 12 jam tidak terjadi gangguan. Selama itu pasien dipuasakan. Bila tindakan operasi lebih besar, misalnya pada perforasi atau peritonitis umum, puasa diteruskan sampai fungsi usus kembali normal.
Kemudian berikan minum mulai 15 ml/jam selama 4-5 jam, lalu naikkan menjadi 30 ml/jam. Keesokan harinya diberikan makanan saring, dan hari berikutnya diberikan makanan lunak.
Satu hari pasca operasi, pasien dianjurkan untuk duduk tegak ditempat tidur selama 2 x 30 menit. Pada hari kedua, pasien dapat berdiri dan duduk di luar kamar. Hari ke tujuh, jahitan dapat diangkat dan pasien diperbolehkan pulang.
4. Penatalaksanaan gawat darurat non-operasi : bila tidak ada fasilitas bedah, berikan penatalaksanaan seperti dalam peritonitis akut. Dengan demikian, gejala apendisitis akut mereda, dan kemungkinan terjadinya komplikasi akan berkurang.
Add 5. Komplikasi apendisitis
* Perforasi
* Peritonitis
* Abses apendiks
* Tromboflebitis supuratif
* Abses subfrenikus, fokal sepsis intraabdominal
* Obstruksi intestinal
Jumat, 29 Juni 2012
Modul Forensik _ Identifikasi
Trigger : Bencana alam gempa bumi yang menimpa kota Padang, menyebabkan korban jiwa yang cukup banyak. Diantaranya korban ditemukan dibawa ke rumah sakit M. Djamil guna dilakukan identifikasi. Identifikasi dilakukan oleh tim DVI Nasional bekerja sama dengan tim dari rumah sakit M. Djamil Padang. Korban jiwa yang dibawa ke rumah sakit berasal dari beberapa tempat, baik dari bangunan yang runtuh maupun dari bangunan terbakar.
Di bagian forensik rumah sakit M. Djamil banyak pihak keluarga yang datang guna mencari anggota keluarga mereka yang hilang. Tim DVI melakukan wawancara dengan pihak keluarga guna mendapatkan data antemortem. Korban akan teridentifikasi jika data antemortem cocok dengan data post mortem. Identifikasi pada saat itu banyak berdasarkan data primer gigi, dibanding data primer yang lain. Sedangkan data sekunder yang digunakan cukup bervariasi.
Pada korban yang jaringan lunaknya sudah rusak dan tinggal tulang, yang ditemukan di bangunan yang terbakar maka identifikasi dilakukan melalui pemeriksaan tulang, dari tulang dapat ditemukan ras, jenis kelamin, umur, dan perkiraan tinggi badan.
Terminologi :
* DVI (Disaster Victim Identification) : tim yang dibentuk untuk menentukan identitas seseorang yang identitasnya tidak diketahui, yang terdiri dari dari polisi, dokter forensik, dokter umum.
* Data ante mortem : data seseorang sebelum meninggal.
* Data Post Mortem : data yang didapat setelah meninggal.
* Identifikasi forensik : upaya penyidik untuk menentukan identitas seseorang yang identitasnya tidak diketahui baik kasus pidana maupun perdata.
Learning Objective :
1. Identifikasi : Definisi, pihak yang bertanggung jawab, tujuan, prinsip, dan metode (data primer dan data sekunder).
2. Cara menjelaskan identifikasi berdasarkan : ras, jenis kelamin, umur, tinggi badan dan prinsip identifikasi rangka.
Add 1. Identifikasi
* Definisi : identifikasi forensik merupakan upaya yang dilakukan dengan tujuan membantu penyidik untuk menentukan identitas seseorang.
Identifikasi personal sering merupakan suatu masalah dalam kasus pidana maupun perdata. Menentukan identitas personal dengan tepat amat penting dalam penyidikkan karena adanya kekeliruan dapat berakibat fatal dalam proses peradilan.
Peran ilmu kedokteran forensuk dalam identifikasi terutama pada jenazah tidak dikenal, jenazah yang sudah rusak, membusuk, hangus terbakar dan kecelakaan masal, bencana alam, huru hara yang mengakibatkan banyak korban meninggal, serta potongan tubuh manusia atau kerangka. Selain itu identifikasi forensik juga berperan dalam berbagai kasus lain seperti penculikan anak, bayi tertukar, atau diragukan orang tua nya. Identitas seseorang yang dipastikan bila paling sedikit dua metode yang digunakan memberikan hasil positif (tidak meragukan).
* Pihak yang bertanggung jawab :
Penanggung jawab identifikasi korban mati : polisi
Minta bantuan ahli : dokter forensik, dokter gigi forensik, ahli sidik jari, ahli DNA, dan ahli lainnya.
* Tujuan identifikasi :
- Kebutuhan etis dan kemanusiaan terhadap keluarganya.
- Pemastian kematian seseorang secara resmi dan yuridis.
- Administratif
- Klaim dalam hukum publik dan perdata.
- Klaim asuransi, pensiun dan lainnya.
- Awal penyelidikan.
* Prinsip identifikasi :
Dilakukan dengan komparasi ciri identitas pada data ante mortem (sewaktu masih hidup) dan data post mortem (mayat/sudah meninggal).
Objek komparasinya :
- Circumstantial evidence : pakaian, barang milik korban
- Physical evidence : pemeriksaan ciri luar, pemeriksaan ciri dalam
* Metode Identifikasi
- Visual
Dengan memperhatikan dengan cermat atas korban, terutama wajahnya oleh pihak keluarga atau rekan dekatnya, maka jati diri korban dapat diketahui. Walaupun metode ini sederhana, untuk mendapatkan hasil yang diharapkan perlu diketahui bahwa metode ini baru dapat dilakukan bila keadaan tubuh dan terutama wajah korban dalam keadaan baik dan belum terjadi pembusukan yang lanjut.
Selain itu perlu diperhatikan faktor psikologis, emosi, latar belakang pendidikan; oleh karena faktor-faktor tersebut dapat mempengaruhi hasil pemeriksaan.
- Pakaian
Pencatatan yang teliti atas pakaian, hal yang dipakai, mode serta adanya tulisan-tulisan seperti merek, penjahit, laundry atau initial nama, dapat memberikan informasi yang berharga, milik siapakah pakaian tersebut.
Bagi korban yang tidak dikenal, menyimpan pakaian secara keseluruhan atau potongan-potongan dengan ukuran 10cmx10cm, adalah merupakan tindakan yang tepat agar korban masih dapat dikenali walaupun tubuhnya telah dikubur.
- Perhiasan
Anting-anting, kalung, gelang serta cincin yang ada pada tubuh korban, khususnya bila pada perhiasan terdapat initial nama seseorang yang biasanya terdapat pada bagian dalam dari gelang atau cincin. Akan membantu dokter atau pihak penyidik di dalam menetukan identitas korban. Mengingat kepentingan tersebut, maka penyimpanan dari perhiasan haruslah dilakukan dengan baik.
- Dokumen
Kartu tanda penduduk, surat izin mengemudi, paspor, kartu golongan darah, tanda pembayaran dan lainnya yang ditemukan dalam dompet atau tas korban dapat menunjukka jati diri korban.
Khusus pada kecelakaan masal, perlu diingat akan kebiasaan seseorang di dalam menaruh dompet dan tasnya. Pada pria dompet biasanya terdapat dalam saku baju atau celana, sedangkan pada wanita tas biasanya dipegang, sehingga pada kecelakaan masal tas dapat terlempar dan sampai pada orang lain bukan pemiliknya. Jika hal ini tidak diperhatikan, kekeliruan identitas dapat terjadi, khususnya bila kondisi korban sudah busuk atau rusak.
- Medis
Pemeriksaan fisik secara keseluruhan, yang meliputi bantuk tubuh, tinggi tubuh dan berat badan, warna tirai mata, adanya cacat tubuh serta kelainan bawaan, jaringan parut bekas operasi serta tato, dapat memastikan siapa jati diri korban.
Pada beberapa keadaan khusus, tidak jarang harus dilakukan pemeriksaan radiologis, yaitu untuk mengetahui keadaan sutura, bekas patah tulang atau pen serta pasak yang dipakai pada perawatan penderita patah tulang.
Bentuk gigi dan bentuk rahang merupakan ciri khusus dari seseorang, sehingga dapat dikatakan tidak ada gigi atau rahang yang identik pada dua orang yang berbeda. Menjadikan pemeriksaan gigi ini mempunyai nilai yang tinggi dalam hal penetuan jati diri seseorang.
Pemeriksaan atas gigi ini menjadi lebih penting bila keadaan korban sudah rusak atau membusuk, dimana dalam keadaan tersebut pemeriksaan sidik jari tidak dapat dilakukan, sehingga dapat dikatakan gigi merupakan pengganti dari sidik jari.
Satu keterbatasan pemanfaatan gigi sebagai sarana identitas adalah belum meratanya sarana untuk pemeriksaan gigi, demikian pula pendataannya (dental record), oleh karena pemeriksaan gigi masih merupakan hal yang mewah bagi kebanyakan rakyat Indonesia. Dengan demikian, pemeriksaan gigi sifatnya lebih selektif.
- Sidik jari
Kuntungan dari metode ini mudah dilakukan secara massal dan biaya yang murah. Metode ini membandingkan sidik jari jenazah dengan data sidik jari antemortem. Sampai sekarang, pemeriksaan sidik jari merupakan pemeriksaan yang diakui paling tinggi ketepatannya untuk menetukan identitas seseorang. Dengan demikian harus dilakukan penanganan yang sebaik-baikbya terhadap jari tangan jenazah untuk pemeriksaan sidik hari, misalnya dengan melakukan pembungkusan kedua tangan jenazah dengan kantong plastik.
Daktiloskopi adalah suatu sarana dan upaya pengenalan identitas diri seseorang melalui suatu proses pengamatan dan penelitian sidik jari, yang dipergunakan untuk berbagai keperluan/kebutuhan, tanda bukti, tanda pengenal, ataupun sebagai pengganti tanda tangan.
Sidik jari adalah suatu impresi dari alur-alur lekukan yang menonjol dari epidermis pada telapak tangan dan jari-jari tangan atau telapak kaki dan jari-jari kaki, yang juga dikenal sebagai "dermal ridges" atau " dermal papillae", yang terbentuk dari satu atau lebih alur-alur yang saling berhubungan. Sidik jari mulai tumnuh sejak janin berusia empat minggu hingga sempurna saat enam bulan di dalam kandungan.
Sifat-sifat khusus yang dimiliki sidik jari :
- Perennial nature : yaitu guratan-guratan pada sidik jari yang melekat pada kulit manusia seumur hidup.
- Immutability : yaitu sidik jari seseorang tidak pernah berubah, kecuali mendapatkan kecelakaan yang serius.
- Individuality : pola sidik jari adalah unik dan berbeda untuk setiap orang.
Mengenai bentuk dan pola sidik jari yang terdiri dari tiga jenis di atas memiliki ciri-ciri yang khas yaitu :
Whorl (melingkar) yaitu bentuk pokok sidik jari, mempunyai 2 delta dan sedikitnya satu garis melingkar di dalam pattern area, berjalan di depan kedua delta. Jenis whorl terdiri dari Plain whorl, Central pocket loop whorl, Double loop whorl dan Accidental whorl.
Whorl bisa berbentuk sebuah Spiral, Bulls-eye, atau Double Loop. Whorl adalah titik-titik menonjol dan kontras, dan bisa dilihat dengan mudah. Cetakan Spiral dan Bulls-eye adalah persis sebangun dalam interpretasinya, namun yang kedua memberikan sedikit lebih banyak fokus. Di mana pun di bagian tangan, Whorl menyoroti dan menekankan kepada daerah tertentu, menjadikannya sebuah wilayah fokus di dalam kehidupan subyek.
Loop adalah bentuk pokok sidik jari dimana satu garis atau lebih datang dari satu sisi lukisan, melereng, menyentuh atau melintasi suatu garis bayangan yang ditarik antara delta dan core, berhenti atau cenderung berhenti ke arah sisi semula. Loop dapat menaik ke arah ujung jari, atau menjatuh ke arah pergelangan tangan. Common Loop bergerak ke arah ibu jari, sementara Radial Loop (Loop terbalik) bergerak mengarahkan ujung pemukulnya ke sisi lengan.
Arch merupakan bentuk pokok sidik jari yang semua garis-garisnya datang dari satu sisi lukisan, mengalir atau cenderung mengalir ke sisi yang lain dari lukisan itu, dengan bergelombang naik di tengah-tengah. Pola ini bisa terlihat sebagai sebuah Flat Arch, atau Tented Arch. Perhatikan setiap pola Arch menaik sangat tinggi.
- Serologi
Penentuan golongan darah yang diambil baik dari dalam tubuh korban, maupundarah yang berasal dari bercak-bercak yang terdapat pada pakaian, akan dapat mengetahui golongan darah pada korban. Bila orang yang diperiksa itu kebetulan termasuk golongan sekretor (penentuan golongan darah dapat dilakukan dari seluruh cairan tubuh), maka pemeriksaan ini selain untuk menentukan jati diri seseorang dalam arti sempit, akan bermanfaat pula dalam membantu penyidik, misalnya dalam kasus perkosaan, tabrak lari, serta kasus bayi yang tertukar dan penentuan bercak darah milik siapa yang terdapat pada senjata dan pada pakaian tersangka pelaku kejahatan di dalam kasus-kasus pembunuhan.
- Eksklusi
Metode ini sering digunakan pada kasus yang terdapat banyak korban seperti bencana. Bila dari sekian banyak korban, tinggal satu yang tidak dapat dikenali oleh karena keadaan mayatnya sudah sedemikian rusaknya, maka atas bantuan daftar korban akan dapat diketahui identitasnya, misalnya penumpang pesawat udara, kapal laut, dan lainnya. Bila sebagian besar korban telah dipastikan identitasnya dengan menggunakan metode identifikasi yang lain, sedangkan identitas sisa korban yang tidak dapat ditentukan dengan metode tersebut di atas, maka sisa korban diidentifikasi menurut daftar penumpang/eksklusi.
* Odontologi
Suatu proses identifikasi dengan objeknya adalah gigi. Hal ini dilakukan karena daya tahan gigi yang baik, sifatnya sangat individual, informasi yang didapat (umur, ras, sex, golongan darah, raut muka). Daya tahan panas gigi tingga hingga mencapai abu bila pada suhu 538-649 derajat celcius dan 871 derajat celcius pada tambalan amalgam. Tanda adanya data dental antemortem, data dental post mortem tidak berarti karena tidak ada pembanding.
Langkah langkah penanganan aspek odontologi forensik:
- Bila rahang atas dan bawah lengkap :
1. Pembukaan rahang bawah untuk melepaskan rahang bawah.
2. Melakukan pembersihan rahang bawah dan rahang atas.
3. Melakukan dental charting/odontogram.
4. Melakukan rontgen foto pada seluruh gigi geligi di rahang atas dan rahang bawah.
5. Pencabutan gigi molar 1 atas atau bawah untuk pemeriksaan DNA.
6. Melakukan pemotretan dengan ukuran close-up
7. Melakukan perbandingan data dental antemortem dengan post mortem
8. Proses rekonsilasi untuk penentuan identifikasi.
- Pada rahang yang tidak utuh :
Melakukan rekonstruksi bentuk rahang serta susunan gigi geliginya dengan menggunakan wax/malam. Kenudian diperkuat dengan menggunakan self curing acrylic. Lalu melakukan pencetakan, dilakukan pemotretan close-up, dan pengembalian pada jenazah.
Tujuan rekonstruksi diharapkan dapat memperoleh gambaran perkiraan raut wajah korban untuk membantu memudahkan identifikasi.
* DNA
DNA adalah materi genetik yang membawa informasi yang dapat diturunkan. Di dalam sel manusia DNA dapat ditemukan di dalam inti sel dan di dalam mitokondria.
Hampir semua sampel biologis dapat dipakai untuk tes DNA, seperti buccal swab (usapan mulut pada pipisebelah dalam), darah, rambut beserta akarnya, walaupun lebih dipilih penggunaan darah dalam tabung (sebanyak 2 ml) sebagai sumber DNA.
Tes DNA dilakukan dengan berbagai alasan seperti persoalan pribadi dan hukum antara lain ; tunjangan anak, perwalian anak, adopsi, imigrasi, warisan dan masalah forensik (dalam identifikasi korban bencana).
Add 2. Cara menjelaskan identifikasi berdasarkan : ras, jenis kelamin, umur, tinggi badan dan prinsip identifikasi rangka.
* Ras
Beberapa rincian anatomis, terutama di wajah sering menunjukkan ras individual. Pada ras kulit putih memiliki wajah yang menyempit dengan hidung yang agak meninggi dan dagu yang menonjol. Ras kulit hitam memiliki hidung yang lebar dan subnasal yang berlekuk. Indian Amerika dan Asia memiliki bentuk tulang pipi yang menonjol dan tekstur gigi yang khas.
Seorang antropologis memiliki banyak metode yang rumit untuk dapat menentukan ras atau nenek moyang suatu populasi melalui tulang. Ras dari pemilik tulang dapat diidentifikasi menjadi :
1. Ras Kaukasoid (semua yang berkulit putih)
Morfologi kranium pada ras ini yaitu :
- Tipe kranium dolichocephalic (panjang)
- Tulang zygomaticus cenderung mundur terhadap tulang fasial
- Apertura nasalis sangat sempit dan tajam tepi bawahnya
- Dasar tulang orbita cenderung miring ke bawah
- Palatum relatif sempit dan cenderung berbentuk segitiga
- Sutura zygomaticomaxillaris cenderung membelok
- Persentase sutura metopika cenderung lebih tinggi dibanding 2 ras lainnya.
2. Ras Mongoloid (Cina, Jepang, Indian Amerika)
- Tipe kranium cenderung memiliki tulang zygomaticus yang menonjol
- Lebar apertura nasalis sedang dan tepi bawah nasal agak runcing
- Tulang orbita cenderung sirkulair
- Tulang palatum lebarnya sedang
- Sutura zygomaticomaxillaris cenderung lurus
3. Ras Negroid (semua kulit hitam/Negro Afrika, Amerika dan Indian Barat)
- Tipe kranium mesocephalic (sedang)
- Tulang zygomaticus tidak begitu menjorok ke depan relatif terhadap tulang fasial
- Apertura nasalis sangat lebar dan tepi bawah tulang nasalis tumpul
- Tulang orbita cenderung persegi empat dan jarak interorbital lebar
- Tulang palatum cenderung sangat lebar dan agak persegi empat
- Alveolus anterior pada maxilla dan mandibula cenderung sangat prognathis
- Sering didapati depresi coronal posterior pada sutura coronaria
- Sutura zygomaticomaxillaris cenderung membentuk huruf S
Penetuan ras dapat dilakukan melalui pemeriksaan terhadap tengkorak, sudut intercondylus dan tulang panjang :
* Tengkorak : tengkorak dapat memberikan gambaran yang dapat diandalkan mengenai karakteristik tertentu dari nenek moyang suatu populasi.
* Sudut intercondylus : menetukan ras dari sudut intercondylus dapat digunakan bila yang tersisa hanya kerangka saja. Metode ini memerlukan penempatan distal femur pada posisi lateral.
* Tulang panjang : pada ras kulit hitam, tibia relatif lebih panjang daripada femur dan radius relatif lebih panjang daripada ulna. Pada populasi kulit putih dan mongoloid, femur lebih melengkung ke anterior bila dibandingkan dengan populasi kulit hitam. Femur ras kulit hitam cenderung lebih lurus.
* Jenis kelamin
Pada umumnya penentuan jenis kelamin pada orang hidup tidaklah sukar. Hanya dari penampilan wajah, potongan tubuh, bentuk rambut, pakaian serta ciri-ciri seks dan pertumbuhan buah dada, kita sudah bisa mengenali apakah orang tersebut laki-laki atau perempuan. Hanya pada kasus-kasus khusus yang jarang terjadi, diperlukan pemeriksaan mikroskopik dari ovarium dan testis.
Penentuan jenis kelamin dalam kasus kriminal atau suatu bencana dimana tubuh korban rusak oleh karena proses pembusukan atau kerusakan memang disengaja misalnya dengan memotong tubuh korban, memerlukan ketelitian yang khusus.
Penentuan jenis kelamin pada rangka : Penentuan ini didasarkan pada ciri-ciri yang mudah dikenali pada tulang-tulang :
- Panggul : ischium pubis pada wanita lebih besar dari pria
- Tengkorak : untuk menetukan jenis kelamin dari tengkorak, diperlukan penilaian dari berbagai ciri-ciri yang terdapat pada tengkorak tersebut. Ciri utama adalah penonjolan di atas orbita (procc.mastoideus, palatum, rongga mata, rahang bawah). Luas permukaan procc. mastoideus pada pria lebih besar dibandingkan wanita, hal ini dikaitkan dengan adanya insersi otot leher yang lebih kuat pada pria.
- Tulang dada : rasio panjang dari manubrium sterni dan corpus sterni menetukan jenis kelamin. Pada wanita manubrium sterni melebihi separuh panjang corpus sterni.
- Tulang panjang : pria pada umumnya memiliki tulang yang lebih panjang, lebih berat dan lebih kasar, serta impresinya lebih banyak. Tulang paha merupakan tulang panjang yang dapat diandalkan dalam penentuan jenis kelamin. Konfigurasi, ketebalan, ukuran dan caput femoris serta bentukan dari otot dan ligamen perlu diperhatikan.
- Penentuan jenis kelamin secara histologik : prinsip penentuan secara histoligik atau miroskopik ini adalah berdasarkan pada kromosom. Bahan pemeriksaan dapat diambil dari = kulit, leukosit, sel-sel selaput lendir pipi bagian dalam, sel-sel rawan, korteks kelenjar supra renalis, cairan amnion.
* Umur
Biasanya pemeriksaan dari os pubis, sacroiliaka joint, arthritis pada spinal dan pemeriksaan mikroskopis dari tulang dan gigi memberikan informasi yang mendekati perkiraan umur. Untuk memperkirakan usia, bagian yang berbeda dari rangka lebih berguna untuk menetukan perkiraan usia pada range usia yang berbeda. Range usia meliputi usia perianal, neonatus, bayi dan anak kecil, usia kanak-kanak lanjut, usia remaja, dewasa muda dan dewasa tua.
Umur dalam 3 tahapan :
1. Bayi baru dilahirkan : neonatus, bayi yang belum mempunyai gigi, sangat sulit untuk menentukan usianya karena pengaruh proses pengembangan yang berbeda pada masing-masing individu. Pembentukan gigi sering digunakan untuk memperkirakan usia. Pembentukan gigi permanen sangat menentukan usia/indikatornya.
2. Anak dan dewasa sampai umur 30 tahun : Masa kanak-kanak lanjut dimulai saat gigi permanen mulai tumbuh. Semakin banyak tulang yang mulai mengeras. Masa remaja menunjukkan pertumbuhan tulang panjang dan penyatuan pada ujungnya. Penyatuan ini merupakan teknik yang berguna dalam penentuan usia. Masing-masing epifisis akan menyatu pada diafisis pada usia-usia tertentu. Dewasa muda dan dewasa tua mempunyai metode-metode yang berbeda dalam penentuan usia. Penutupan sutura cranium, morfologi dari ujung iga, permukaan aurikula dan simfisis pubis, struktur mikro dari tulang dan gigi.
Persambungan speno-oksipital terjadi pada umur 17-25 tahun. Tulang selangka merupakan tulang panjang terakhir unifikasi. Unifikasi dimulai umur 18-25. Unifikasi lengkap pada usia 25-30 tahun, usia lebih dari 31 tahun sudah lengkap. Tulang belakang sebelum usia 30 tahun menunjukkan alur yang dalam dan radier pada permukaan atas dan bawah.
3. Dewasa > 30 tahun :sutura kranium perlahan-lahan menyatu. Morfologi pada ujung iga berubah sesuai dengan umur. Iga berhubungan dengan sternum melalui tulang rawan. Ujung iga saat mulai terbentuk tulang rawan awalnya berbentuk datar, namun selama proses penuaan ujung iga mulai menjadi kasar dan tulang rawan mulai menjadi berbintik-bintik. Iregularitas dari ujung iga mulai ditemukan saat usia menua.
Pemeriksaan tengkorak : pemeriksaan sutura, penutupan tubula interna mendahului eksterna. Sutura sagitalis, koronarius dan lambdoideus mulai menutup umur 20-30 tahun. Sutura parieto-mastoid dan aquamaeus usia 25-35 tahun tertutup, tapi dapat tetap terbuka sebagian pada umur 60 tahun. Sutura spheno-parietal umumnya tidak akan menutup sampai umur 70 tahun.
* Tinggi badan
Tinggi badan merupakan persamaan linear dari berbagai tulang panjang, yaitu humerus, femur, radius dan tibia dengan rumusan Trotter dan Gleser, Stevenson, Karl pearson, Dupertus dan Hadden. Kepentingan pengukuran tinggi badan dari tulang panjang adalah penting pada keadaan tubuh yang sudah terpotong atau yang didapatkan rangka atau sebagian tulang. Perkiraan tinggi badan dengan pengukuran tulang panjang :
Tulang lengan atas 35 persen dari tinggi badan. tulang paha 27 persen dari tinggi badan, tulang kering 22 persen dari tinggi badan dan tulang belakang 35 persen dari tinggi badan.
Kamis, 28 Juni 2012
Modul Kulit Kelamin _ Dermatitis Kontak
Trigger : Seorang laki-laki, petani umur 30 tahun datang dengan keluhan gatal pada kedua punggung kaki kiri dan kanan sejak 1 bulan yang lalu. Pada pemeriksaan terlihat bentuk lesi seperti sandal jepit depan dengan efloresensi polimorfik berupa papula, plak eritem, plak hiperpigmentasi, pustula, erosi ekskoriasi, likenifikasi. Diagnosis mengarah pada Dermatitis Kontak Alergi (DKA).
Learning Objective :
1. Definisi, gejala dermatitis.
2. Semua hal mengenai Dermatitis Kontak (Dermatitis Kontak Alergi/DKA dan Dermatitis Kontak Iritan/DKI)
3. Diagnosis dan diagnosis banding Dermatitis Kontak.
4. Uji tempel (Patch test)
5. Penatalaksanaan dan pencegahan Dermatitis Kontak.
6. Prognosis Dermatitis Kontak.
Add 1. Definisi dan Gejala Dermatitis
Dermatitis adalah peradangan kulit (epidermis dan dermis) sebagai respons terhadap pengaruh faktor eksogen dan endogen, menimbulkan kelainan klinis berupa efloresensi polimorfik (eritema, edema, papul, vesika, skuama, likenifikasi) dan keluhan gatal. Tanda polimorfik tidak selalu timbul bersamaan, bahkan mungkin hanya beberapa (oligomorfik). Dermatitis cenderung residif dan menjadi kronis. Sinonim dermatitis adalah ekzem.
Penyebab dermatitis dapat berasal dari luar (eksogen) misalnya bahan kimia (detergen, asam, basa, oli, semen), fisik (sinar matahari, suhu), mikroorganisme (bakteri, jamur) dan dapat pula dari dalam (endogen) misalnya dermatitis atopik.
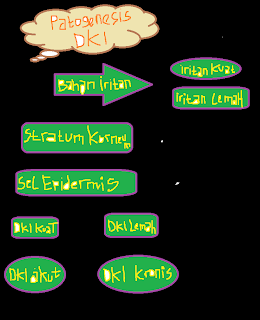
Add 2. Dermatitis Kontak (Dermatitis Kontak Alergi dan Dermatitis Kontak Iritan)
Dermatitis kontak adalah dermatitis yang disebabkan oleh bahan/substansi yang menempel pada kulit. Dermatitis kontak merupakan perdangan kulit yang disertai dengan adanya spongiosis/edema interseluler pada epidermis karena kulit berinteraksi dengan bahan-bahan kimia yang berkontak atau terpajan pada kulit.
Dermatitis kontak ini dikenal 2 macam yaitu Dermatitis Kontak Alergi dan Dermatitis Kontak Iritan. Kedua dapat bersifat akut maupun kronis.
Dermatitis Kontak Alergi (DKA) terjadi pada seseorang yang telah mengalami sensitisasi terhadap suatu alergen, sedangkan Dermatitis Kontak Iritan (DKI) merupakan reaksi peradangan kulit nonimunologik, jadi kerusakan kulit terjadi langsung tanpa didahului proses sensitisasi.
* Dermatitis Kontak Alergi/DKA
Jumlah penderita DKA lebih sedikit jika dibandingkan dengan DKI, karena DKA (Dermatitis Kontak Alergi) hanya mengenai orang yang keadaan kulitnya sangat peka/hipersensitif.
Etiologi/ penyebab DKA (Dermatitis Kontak Alergi) adalah bahan kimia sederhana dengan berat molekul umumnya rendah, merupakan alergen yang belum diproses disebut Hapten, bersifat lipofilik, sangat reaktif, dapat menembus stratum korneum sehingga mencapai sel epidermis di bawahnya (sel hidup).
Berbagai faktor berpengaruh dalam timbulnya DKA adalah : potensi sensitisasi alergen, dosis per unit area, luas daerah yang terkena, lama pajanan, oklusi, suhu dan kelembapan lingkungan, vehikulum serta pH. Selain itu juga faktor individu misalnya keadaan kulit pada lokasi kontak (keadaan atratum korneum, ketebalan epidermis), status imunologik misalnya sedang menderita sakit, terpajan sinar matahari.
Patogenesis Dermatitis Kontak Alergi (DKA) :
Dermatitis Kontak Alergi (DKA) termasuk reaksi tipe IV yang merupakan hipersensitivitas tipe lambat. Patogenesisnya melalui 2 fase yaitu induksi (fase sensitisasi) dan fase elisitasi.
Fase induksi (fase sensitisasi) : terjadi saat kontak pertama alergen dengan kulit sampai limfosit mengenal dan memberi respons, yang memerlukan 2-3 minggu. Pada fase induksi/fase sensitisasi ini, hapten (protein tidak lengkap masuk ke dalam kulit dan berikatan dengan protein karier membentuk antigen yang lengkap. Antigen ini ditangkap dan diproses lebih dahulu oleh makrofag dan sel langerhans. Kemudian memacu reaksilimfosit T yang belum tersensitisasi di kulit sehingga sensitisasi terjadi pada limfosit T. Melalui saluran limfe, limfosit tersebut bermigrasi ke darah parakortikal kelenjar getah bening regional untuk berdifferensiasi dan berproliferasi membentuk sel T efektor yang tersensitisasi secara spesifik dan sel memori. Kemudian sel-sel tersebut masuk ke dalam sirkulasi, sebagian kembali ke kulit dan sistem limfoid, tersebar di seluruh tubuh, menyebabkan keadaan sensitisasi yang sama di seluruh kulit tubuh.
Fase elisitasi terjadi saat pajanan ulang dengan alergen yang sama sampai timbul gejala klinis. Pada fase elisitasi, terjadi kontak ulang dengan hapten yang sama. Sel efektor yang telah tersensitisasi mengeluarkan limfokin yang mampu menarik berbagai sel radang sehingga terjadi gejala klinis.
Adapun gejala klinisnya yaitu penderita umumnya mengeluh gatal. Kelainan kulit bergantung pada keparahan dermatitis dan lokalisasinya. Pada dermatitis kontak yang akut gejalanya ditandai dengan bercak eritematosa yang berbatas jelas kemudian diikuti edema, papulovesikel, vesikel atau bula. Vesikel atau bula dapat pecah menimbulkan erosi dan eksudasi (basah). DKA akut di tempat tertentu, misalnya kelopak mata, penis, skrotum, eritema dan edema lebih dominan daripada vesikel. Pada dermatitis kontak yang kronis terlihat kulit kering, berskuama, papul, likenifikasi dan mungkin juga fisur, batasnya tidak jelas. DKA dapat meluas ke tempat lain, misalnya dengan cara autosensitisasi. Skalp, telapak tangan dan kaki relatif resisten terhadap DKA.
Berbagai lokasi terjadinya DKA : tangan, lengan, wajah, telinga, leher, badan, genitalia, paha dan tungkai bawah.
*Dermatitis Kontak Iritan (DKI)
Dermatitis Kontak Iritan (DKI) dapat diderita oleh semua orang dari berbagai golongan umur, ras dan jenis kelamin. Jumlah penderita DKI diperkirakan cukup banyak, terutama yang berhubungan dengan pekerjaan, namun angkanya secara tepat sulit diketahui.
Penyebab munculnya dermatitis jenis iritan ini adalah bahan yang bersifat iritan, misalnya bahan pelarut, deterjen, minyak pelumas, asam, alkali dan serbuk kayu. Kelainan kulit yang terjadi selain ditentukan oleh ukuran milekul, daya larut, konsentrasi, dan vehikulum, juga dipengaruhi oleh faktor lain misalnya lama kontak, kekerapan terkena dermatitis kontak, adanya oklusi menyebabkan kulit permeabel, demikian pula gesekan dan trauma fisis. Suhu dan kelembapan lingkungan juga ikut berperan. Faktor individu juga ikut berpengaruh pada DKI, misalnya perbedaan ketebalan kulit di berbagai tempat menyebabkan perbedaan permeabilitas; usia misalnya anak di bwah 8 tahun dan usia lanjut lebih mudah teriritasi; ras (kulit hitam lebih tahan daripada kulit putih; jenis kelamin (DKI lebih banyak terjadi pada wanita); penyakit kulit yang pernah atau sedang di alami misalnya dermatitis atopik.
Patogenesis : Kelaianan kulit timbul akibat kerusakan sel yang disebabkan oleh bahan iritan melalui kerja kimiawi dan fisis. Bahan iritan merusak lapisan tanduk, terjadi denaturasi keratin, menyingkirkan lemak lapisan tanduk dan mengubah daya ikat air kulit. Kebanyakan bahan iritan (toksin) merusak membran lemak (lipid membrane) keratinosit, tetapi sebagian dapat menembus membran sel dan merusak lisososm, mitokondria atau komponen inti. Kerusakan membran mengaktifkan fosfolipase dan melepaskan asam arakhidonat (AA), diasilgliserida (DAG), platelet activating faktor = PAF, dan Inositida (IP3). Keratinosit juga membuat molekul permukaan HLA-DR dan adhesi intrasel-I (ICAM-I). Pada kontak dengan iritan , keratinosit juga melepaskan TNF alfa yang merupakan suatu sitokin proinflamasi yang dapat mengaktivasi sel-T, makrofag dan granulosit, menginduksi ekspresi molekul adesi sel dan pelepasan sitokin.
Rentetan kejadian tersebut menimbulkan gejala peradangan klasik di tempat terjadinya kontak di kulit berupa eritema, edema, panas, nyeri bila iritan kuat.
Gejala klinis berupa kelaian kulit yang terjadi beragam, tergantung pada sifat iritan. Iritan kuat memberi gejala akut, sedang iritan lemah memberi gejala kronis. Selain itu juga karena faktor individu misalnya ras, usia, lokasi atopi, penyakit kulit lainnya. Faktor llingkungan misanya suhu, kelembapan udara dan oklusi juga mempengaruhi terjadinya dermatitis kontak iritan.
Klasifikasi DKI berdasarkan penyebab dan pengaruh yaitu : DKI akut, lambat akut/acute delayed ICD, reaksi iritan, kumulatif, traumateratif, eksikasi ekzematik, pustular dan akneformis, noneritematosa dan subjektif.
Perbedaan Dermatitis Kontak Alergi (DKA) dan Dermatitis Kontak Iritan (DKI)
Dermatitis Kontak Iritan :
- Penyebab : iritan primer
- Permulaan : pada kontak pertama
- Penderita : semua orang bisa terkena
- Lesi : batas lebih jelas, eritema jelas, monomorf
- Uji tempel : sesudah di tempel 24 jam, bila iritan diangkat, reaksi akan berhenti.
- Dermatitis Kontak Alergi (DKA) :
- Penyebab : alergen kontak S. sensitizer
- Permulaan : pada kontak ulang
- Penderita : hanya orang yang alergi
- Lesi : batas tidak begitu jelas, eritema tidak ada, polimorf
- Uji tempel : Bila sudah 24 jam, bahan alergen diangkat, reaksi menetap,meluas dan akhirnya akan berhenti juga.
Add 3. Diagnosis dan diagnosis banding Dermatitis Kontak
* Diagnosis dan diagnosis banding DKA
Diagnosis didasarkan atas hasil anamnesis yang cermat dan pemeriksaan klinis yang teliti. Pertanyaan mengenai kontaktan yang dicurigai didasarkan kelainan kulit yang ditemukan. Misalnya ditemukan ada kelainan kulit berukuran numular disekitar pusatberupa hiperpigmentasi, likenifikasi dengan papul dan erosi. maka perlu ditanyakan apakah pasien memakai kancing celana atau kepala ikat pinggang yang terbuat dari logam. Data dari anamnesis juga harus meliputi riwayat pekerjaan, hobi, obat topikal yang pernah digunakan, obat sistemik, kosmetika, bahan-bahan yang menimbulkan alergi, riwayat atopi baik dari yang bersangkutan maupun keluarganya.
Pada kasus di atas, perlu ditanyakan apakah ada alergi menggunakan sendal jepit, bahan sendal jepit yang digunakan apakah dari karet atau logam. Ditanyakan apakah ada riwayat alergi sebelumnya, apakah ada keluarga menderita sakit yang sama karena alergi. Perlu diperhatikan juga pekerjaan pasien sebagai petani yang selalu kontak dengan tanah yang basah atau kontak dengan bahan-bahan kimia dari desinfektan untuk pembasmi hama dan pajanan yang terlalu lama di bawah sinar matahri. Perlu ditanyakan juga apakah pernah menderita sakit yang sama sebelumnya dan pernahmengkonsumsi obat-obat apa saja.
Pemeriksaan fisik penting, karena dengan melihat lokasi dan pola kelainan kulit sering dapat diketahui kemungkinan penyebabnya. Misalnya lesinya di kaki, maka dapat dipastikan penyebanya karena sendal/sepatu. Pemeriksaan hendaknya di tempat yang terang pada seluruh kulit untuk melihat kemungkinan kelaianan kulit lain karena sebab-sebab endogen.
Diagnosis bandingnya yaitu : Dermatitis Kontak Iritan (DKI), dermatitis atopik, dermatitis numularis, dermatitis seboroik atau psoriasis.
* Diagnosis dan diagnosis banding DKI
Diagnosis DKI didasarkan anamnesis yang cermat dan pengamatan gambaran klinis. DKI akut lebih mudah diketahui karena munculnya lebih cepat sehingga penderita pada umumnya masih ingat apa yang menjadi penyebabnya. Sebaliknya, DKI kronis timbulnya lambat serta mempunyai variasi gambaran klinis yang luas, sehingga adakalanya sulit dibedakan dengan dermatitis kontak alergi. Untuk itu diperlukan uji tempel dengan bahan yang dicurigai.
Diagnosa bandingnya : DKA (Dermatitis Kontak Alergi)
Add 4. Uji Tempel (Patch test)
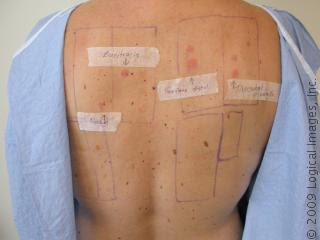
Tempat untuk melakukan uji tempel biasanya di punggung. Untuk melakukan uji tempel diperlukan antigen, biasanya antigen standar buatan pabrik misalnya Finn Chamber System Kit dan T.R.U.E Test.
Bahan yang secara rutin dan dibiarkan menempel di kulit, misalnya kosmetik, pelembab, bila dipakai untuk uji tempel, dapat langsung digunakan apa adanya. Bila menggunakan bahanyang secara rutin dipakai dengan air untuk membilasnya, misalnya sampo, pasta gigi, maka harus diencerkan terlebih dahulu. Bahan yang tidak larut dalam air diencerkan atau dilarutkan dalam vaselin atau minyak mineral. Produk yang diketahui bersifat iritan, misalnya deterjen, hanya boleh diuji bila diduga karena penyebab alergi. Apabila pakaian, sepatu, sendal,atau sarung tangan yang dicurigai penyebab alergi, maka uji tempel dilakukan dengan potongan kecil bahan tersebut yang direndam dalam air garam yang tidak dibubuhi bahan pengawet/air. Lalu ditempelkan di kulit dengan memakai Finn chamber, dibiarkan sekurang-kurangnya 48 jam. Yang perlu diingat bahwa hasilpositif dengan alergen bukan standar perlu kontrol (5-10 orang), untuk menyingkirkan kemungkinan iritasi.
Hal yang harus diperhatikan dalam uji tempel adalah :
- Dermatitis harus sudah tenang (sembuh). Bila masih dalam keadaan akut atau berat maka dapat terjadi reaksi "angry back" atau "excited skin", reaksi positif palsu, dapat juga menyebabkan penyakit yang sedang dideritanya makin memburuk.
- Tes dilakukan sekurang-kurangnya satu minggu setelah pemakaian kortikosteroid sistemik dihentikan, sebab dapat menghasilkan reaksi negatif palsu. Sedangkan antihistamin sistemik tidak mempengaruhi hasil tes kecuali karena diduga urtikaria kontak.
- Uji tempel dibuka setelah 2 hari, kemuadian dibaca; pembacaan kedua dilakukan pada hari ke-3 sampai ke-7 setelah aplikasi.
- Penderita dilarang melakukan aktivitas yang menyebabkan uji tempel menjadi longgar, karena memberikan hasil negatif palsu. Penderita juga dilarang mandi sekurang-kurangnya dalam 48 jam, dan menjaga agar punggung selalu kering, setelah dibuka uji tempelnya sampai pembacaan terakhir selesai.
- Uji tempel dengan bahan standar jangan dilakukan terhadap penderita yang mempunyai riwayat urtikaria dadakan, karena dapat menimbulkan urtikaria generalisata bahkan reaksi anafilaksis.
Setelah dibiarkan menempel selama 48 jam, uji tempel dilepas. Pembacaan pertama dilakukan 15-30 menit setelah dilepas, agar efek tekanan bahan yang diuji telah menghilang atau minimal. Hasilnya dicatat seperti berikut :
1 = reaksi lemah (nonvesikuler) : eritema, infiltrat, papul (+)
2 = reaksi kuat : edema atau vesikel (++)
3 = reaksi sangat kuat (ekstrim) : bula atau ulkus (+++)
4 = meragukan : hanya makula eritematosa (?)
5 = iritasi : seperti terbakar, pustul atau purpura (IR)
6 = reaksi negatif (-)
7 = excited skin
8 = tidak dites (NT = Not Tested)
Pembacaan kedua perlu dilakukan sampai satu minggu setelah aplikasi, biasanya 72 atau 96 jam setelah aplikasi. Pembacaan kedua ini penting untuk membantu membedakan antara respon alergik atau iritasi, dan juga mengidentifikasi lebih banyak lagi respon positif alergen.
Add 5. Penatalaksanaan dan pencegahan dermatitis kontak
* Penatalaksanaan dan pencegahan DKA
- Upaya pencegahan terulangnya kontak kembali dengan alergen penyebab dan menekan kulit yang timbul.
- Kortikosteroid dapat diberikan dalam jangka pendek untuk mengatasi peradanagn pada DKA akut yang ditandai dengan eritema, edema, vesikel, bula, eksudatif (madidans), misalnya mengkonsumsi prednison 30 mg/hari. Sedangkan kelainan kulinya cukup dikompres dengan larutan garam faal atau larutan air salisil 1: 1000.
Untuk DKA ringan atau DKA akut yang telah mereda (setelah mendapat pengobatan kortikosteroid sistemik), cukup diberikan kortikosteroid atau makrolaktam (tacrolimus) secara topikal.
* Penatalaksanaan dan pencegahan DKI
- Menghindari pajanan bahan iritan, baik yang bersifat mekanik, fisis maupun kimiawi serta menyingkirkan faktor yang memperberat. Bila dapat dilaksanakan dengan sempurna, dan tidak terjadi komplikasi, maka DKI akan sembuh sendiri, cukup dengan pelembab untuk memperbaiki kulit yang kering.
- Apabila diperlukan, untuk mengatasi peradangan dapat diberikan kortikosteroid topikal seperti hidrokortison atau untuk kelainan yang kronis dapat diawali dengan kortikosteroid yang lebih kuat.
- Pemakaian alat pelindung diri yang adekuat, diperlukan bagi mereka yang bekerja dengan bahan iritan.
Add. 6 Prognosis Dermatitis Kontak
* Prognosis DKA
Prognosis DKA umumnya baik, sejauh bahan kontaknya dapat disingkirkan. Prognosis kurang baik dan menjadi kronis bila terjadi bersamaan dengan dermatitis oleh faktor endogen (dermatits atopik, dermatitis numularis, atau psoriasis), terpajan oleh alergen yang tidak mungin dihindari, misalnya berhubungan dengan pekerjaan tertenyu atau yang terdapat di lingkungan penderita.
Pada kasus dijelaskan bahwa pasien bekerja sebagai seorang petani, jadi selalu terpajan dengan sinar matahari dan zat kimia pada insektisida.
* Prognosis DKI
Bila bahan iritan penyebab dermatitis tersebut tidak dapat disingkirkan dengan sempurna, maka prognosisnya kurang baik. Keadaan ini sering terjadi pada DKI kronis yang penyebabnya multifaktor, juga pada penderita atopi.
Rabu, 27 Juni 2012
Modul THT _ Tonsilitis
Trigger : Budi 12 tahun, siswa SD kelas 6 dibawaibunya ke dokter keluarga dengan keluhan sakit menelan sejak 7 hari yang lalu. Budi juga mengeluhkan demmam dan batuk-batuk. Sebelumnya Budi suadah sering mengeluhkan keluhan ini. Ibu pasien mengatakan anaknya tidur sering mengorok. Pada pemeriksaan fisik ditemukan pasien tampak sakit, temperatur 38 derajat celcius. Pada pemeriksaan dinding posterior faring didapatkan hiperemis, granuler dan edema. Tonsil palatina didapatkan T3-T3, hiperemis, edema, muara kripti melebar dan terisi eksudat, detritus, permukaan tidak rata, perlengketan dengan pilar anterior/posterior. Kemudian dokter memberikan terapi berupa antibiotik, antipiretik, analgetik, roborantia dan obat kumur. Dokter keluarga menganjurkan setelah han=bis obat untuk datang lagi dan kalau kondisi sudah membaik, dianjurkan konsul ke dokter spesialis THT.
Learning Objective :
1. Anatomi dan fisiologi tonsil.
2. Patofisiologi tonsilitis.
3. Klasifikasi tonsilitis (etiologi, gejala, diagnosa dan penatalaksanaa)
4. Pencegahan dan komplikasi tonsilitis.
Add 1. Anatomi dan fisiologi tonsil.
Faring dibagi menjadi nasofaring, orofaring dan laringofaring. Nasofaring merupakan bagian dari faring yang terletak diatas pallatum molle, orofaring yaitu bagian yang terletak diantara palatum molle dan tulang hyoid, sedangkan laringofaring bagian dari faring yang meluas dari tulang hyoid sampai ke batas bawah kartilago krikoid.
Orofaring terbuka ke rongga mulut pada pilar anterior faring. Pallatum molle (vellum palati) terdiri dari serat otot yang ditunjang oleh jaringan fibrosa yang dilapisi oleh mukosa. Penonjolan di median membaginya menjadi dua bagian. Bentuk seperti kerucut yang terletak disentral disebut uvula. Dua pillar tonsilar terdiri atas tonsil palatina anterior dan posterior. Otot glossoplatina dan pharyngopalatina adalah otot terbesar yang menyusun pilar anterior dan pilar posterior. Tonsil terletak diantara cekungan palatoglossal dan palatopharyngeal.
Plika triangularis (tonsilaris) merupakan lipatan mukosa yang tipis, yang menutupi pilar anterior dan sebagian dan sebagian permukaan anterior tonsil. Plika semilunaris (supratonsil) adalah lipatan sebelah atas dari mukosa yang mempersatukan kedua pilar. Fossa supratonsil merupakan celah yang ukurannya bervariasi yang terletak diatas tonsil diantara pilar anterior dan posterior. Tonsil terdiri dari sejumlah penonjolan yang bulat atau melingkar seperti kripte yang mengandung jaringan limfoid dan disekelilingnya terdapat jaringan ikat. Ditengah kripta terdapat muara kelenjar mukus.
Tonsil dan adenoid merupakan bagian terpenting cincin waldeyer dari jaringan limfoid yang mengelilingi faring. Tonsil terletak dalam sinus tonsilaris diantara pilar anterior dan posterior faussium. Tonsil faussium terdapat satu buah pada tiap sisi orofaring adalah jaringan limfoid yang dibungkus oleh kapsul fibrosa yang jelas. Permukaan sebelah dalam tertutup oleh membran epitel skuamosa berlapis yang sangat melekat. Epitel ini meluas kedalam kripta yang membuka kepermukaan tonsil. Kripta pada tonsil berjumlah 8-20, biasa tubular dan hampir selalu memanjang dari dalam tonsil sampai kekapsul pada permukaan luarnya.Bagian luar tonsil terikat pada m.konstriktor faringeus superior, sehingga tertekan setiap kali menelan. m. palatoglusus dan m. palatofaring juga menekan tonsil. Selama masa embrio, tonsil terbentuk dari kantong pharyngeal kedua sebegai tunas dari sel endodermal. Singkatnya setelah lahir, tonsil tumbuh secara irregular dan sampai mencapai ukuran dan bentuk, tergantung dari jumlah adanya jaringan limphoid.
Struktur di sekitar tonsil:
1. Anterior : pada bagian anterior tonsilla palatina terdapat arcus palatoglossus, dapat meluas dibawahnya untuk jarak pendek.
2. Posterior : di posterior terdapat arcus palatopharyngeus.
3. Superior : di bagian superior terapat palatum molle. Disini tonsilla bergabung dengan jaringan limfoid pada permukaan bawah palatum molle.
4. Inferior : di inferior merupakan sepertiga posterior lidah. Di sini, tonsilla palatina menyatu dengan tonsilla lingualis.
5. Medial : di bagian medial merupakan ruang oropharynx.
6. Lateral : di sebelah lateral terdapat capsula yang dipisahkan dari m.constristor pharyngis superior oleh jaringan areolar longgar. V. palatina externa berjalan turun dari palatum molle dalam jaringan ikat longgar ini, untuk bergabung dengan pleksus venosus pharyngeus. Lateral terhadap m.constrictor pharynges superior terdapat m. styloglossus dan lengkung a.facialis. A. Carotis interna terletak 2,5 cm di belakang dan lateral tonsilla.
Tonsilla palatina mendapat vascularisasi dari : ramus tonsillaris yang merupakan cabang dari arteri facialis; cabang-cabang a. Lingualis; a. Palatina ascendens; a. Pharyngea ascendens. Sedangkan innervasinya, diperoleh dari N. Glossopharyngeus dan nervus palatinus minor. Pembuluh limfe masuk dalam nl. Cervicales profundi. Nodus paling penting pada kelompok ini adalah nodus jugulodigastricus, yang terletak di bawah dan belakangangulus mandibulae.
Tonsila disusun oleh jaringan limfoid yang meliputi epitel skuamosa yang berisi beberapa kripta. Celah di atas tonsila merupakan sisa darin endodermal muara arkus bronkial kedua, di mana fistula bronkial/ sinus internal bermuara.. Di dalam lengkung faring terdapat tonsil (amandel) yaitu kelenjar limfa yang mengandung banyak kelenjar limfoid dan merupakan pertahanan terhadap infeksi. Tonsil terdiri dari jaringan limfoid yang dilapisi epitel respiratory. Cincin waldeyer merupakan jaringan limfoid yang membentuk lingkaran di faring yang terdiri dari tonsil palatina, tonsil faringeal (adenoid), tonsil lingual.
Tonsil merupakan jaringan limfoid yang mengandung sel limfosit. Limfosit B membentuk kira-kira 50-60 % dari limfosit tonsilar. Limfosit T pada tonsil 40 % dan 3 % lagi adalah sel plasma yang matang. Limfosit B berproliferasi di pusat germinal. Imunoglobulin G, A, M, D, komplemen-komplemen, interferon, losozim dan sitokin berakumulasi di jaringan tonsilar.
Tonsil merupakan organ limfatik sekunder yang diperlukan untuk differensiasi dan proliferasi limfosit yang sudah disensitisasi. Tonsil mempunyai 2 fungsi yaitu : menangkap dan mengumpulkan bahan asing dengan efektif dan sebagai organ utama produksi antibodi dan sensitisasi sel limfosit T dengan antigen spesifik.


 Add 2. Patofisiologi tonsilitis
Tonsilitis adalah peradangan pada tonsil yang disebabkan oleh bakteri atau kuman streptococcus beta hemolitikus grup A, streptococcus viridans dan pyogenes dan dapat disebabkan oleh virus. Faktor predisposisi adanya rangsangan kronik (misalnya karena merokok atau makanan), pengaruh cuaca, pengobatan radang akut yang tidak adekuat tidak higienis, mulut yang tidak bersih.
Patofisiologinya pada tonsilitis akut : penularannya terjadi melalui droplet dimana kuman menginfiltrasi lapisan epitel, kemudian bila epitel ini terkikis, maka jaringan limfoid superkistal bereaksi, di mana terjadi pembendungan radang dengan infiltasi leikosit PMN.
Patofisiloginya pada tonsilitis kronik : terjadi karena proses radang berulang, maka epitel mukosa dan jaringan limfoid terkikis sehingga pada proses penyembuhan jaringan limfoid diganti oleh jaringan parut. Jaringan ini akan mengerut sehingga ruang antara kelompok melebar (kriptus) yang akan diisi oleh detritus, proses ini meluas hingga meluas menembus kapsul dan akhirnya timbul perlengketan dengan jaringan sekitar fossa tonsilaris. Jadi, tonsil meradang dan membengkak, terdapat bercak abu-abu/kekuningan pada permukaan dan berkumpul membentuk membran.
ukuran besarnya tonsil dinyatakan dengan :
· T0 : bila sudah dioperasi
· T1 : ukuran yang normal ada
· T2 : pembesaran tonsil tidak sampai garis tengah
· T3 : pembesaran mencapai garis tengah
· T4 : pembesaran melewati garis tengah
Add 3. Klasifikasi tonsilitis (etiologi, gejala, diagnosis, penatalaksanaan)
1. Tonsilitis akut : etiologinya yaitu streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus. Tonsilitis ini seringkali terjadi mendadak pada anak-anak dengan peningkatan suhu 1 sampai 4 derajat celcius.
Patofisiologinya berupa penularan terjadi melalui droplet. Manifestasi kliniknya yaitu : suhu tubuh naik hingga 40 derajat celcius, nyeri tenggorok, nyeri sewaktu menelan, napas yang berbau, suara menjadi serak, demam dengan suhu tubuh yang meningkat, lesu/lemas, nyeri dipersendian, tidak nafsu makan, nyeri ditelinga, tonsil membengkak, kripti tidak melebar, hiperemis dan detritus, serta kelenjar submandibula bengkak dan nyeri tekan.
Diagnosis : Tes laboratorium (untuk menentukan apakah bakteri yang ada dalam tubuh pasien merupakan streptococcus hemolitikus grup A, karena bakteri ini juga disertai dengan demam reumatik. Pemeriksaan penunjang (kultur dan uji resistensi), terapi (dengan menggunakan antibiotik spektrum luas dan sulfonamide, antipiretik dan obat kumur yang mengandung desinfektan.
Penatalaksanaan ; untuk perwatan sendiri, jika penyebabnya virus sebaiknya biarkan virus itu hilang dengan sendirinya. Selama 1 atau 2 minggu sebaiknya penderita banyak istirahat, minum yang hangat dan mengkonsumsi cairan menyejukkan. Antibiotik digunakan jika penyebabnya bakteri, misalnya dengan mengkonsumsi antibiotik oral yang dikonsumsi setidaknya selama 10 hari. Tindakan operasi biasanya pada anak-anak. Tonsilectomy biasanya pada orang yang mengalami tonsilitis 5 kali atau lebih dalam 2 tahun, pada orang dewasa jika mengalami tonsilitis selama 7 kali atau lebih dalam setahun, amandel yang membengkak dan menyebabkan sulit bernapas, adanya abses juga merupakan indikasi operasi.
2. Tonsilitis membranosa
* Tonsilitis difteri : etiologinya adalah Corynebacterium diptheriae.
Patofisiologinya : bakteri masuk melalui mukosa, lalu melekat serta berkembang biak pada permukaan mukosa saluran pernapasan atas dan mulai memproduksi toksin yang merembes ke limfe. Lalu selanjutnya menyebar ke seluruh tubuh melalui pembuluh darah dan limfe.
Manifestasi klinik/ gejala klinik : biasanya pada anak-anak usia 2-5 tahun, suhu tubuh yang naik, nyeri tenggorok, nyeri kepala, nadi lambat, tidak nafsu makan, badan lemah dan lesu, tonsil membengkak ditutupi bercak putih kotor melekat meluas menyatu membentuk membran semu, membran melekat erat pada dasar dan bila diangkat akan timbul perdarahan. Jika menutupi laring akan menimbulkan sesak dan stridor infasil. Bila menghebat akan terjadi sesak napas. Bila infeksi terbendung kelenjar limfe leher akan membengkak menyerupai leher sapi. Gejala eksotoksin akan menimbulkan kerusakan pada jantung berupa miokarditis sampai decompensasi cordis.
Diagnosis : Diagnosisnya harus berdasarkan pemeriksaan klinis karena penundaan pengobaan akan membahayakan jiwa pasien. Pemeriksaan preparat langsung diidentifikasi secara fluorescent antibody, teknik yang memerlukan seorang ahli. Diagnosis pasti dengan isolasi C. diptheriae dengan pembiakan pada media Loffler, dilanjutkan tes toksinogenesitas secara invitro dan invivo. PCR juga bisa dilakukan.
Pemeriksaan dengan tes laboratorium (preparat kuman), tes Schick (tes kerentanan terhadap difteri).
Penatalaksanaan : Anti difteri serum dosisnya 20.000-100.000 unit, antitoksin (serum antidiptheria/ADS), antimikrobial (penisilin prokain 50.000-100.000 KI/BB/hari selama 7-10 hari, bila alergi beri eritromisin 40 mg/kg BB/ hari, kortikosteroid khusus pada pasien tonsilitis dengan obstruksi saluran napas.
* Tonsilitis Septik : penyebabnya adalah S. hemolitikus yang terdapat dala susu sapi.
* Angina Plaut Vincent : etiologinya adalah berkurangnya higienis mulut, def. vit C serta kuman Spirilium dan basil fusiform.
Gejalanya yaitu ; suhu 39 derajat celcius, nyeri kepala, badan lemah, gangguan pencernaan, hipersalivasi, nyeri di mulut, gigi dan gusi berdarah.
Diagnosis : pemeriksaan mulut, terdapat mukosa dan faring yang hiperemis, membran putih keabuan di atas tonsil, uvula, dinding faring, gusi dan procc. alveolaris, mulut berbau dan kelenjar submandibula membesar.
Penatalaksanaannya : memperbaiki higienis gigi dan mulut, antibiotik spektrum luas selama 1 minggu, pemberian vit. C dan B kompleks.
3. Tonsilitis kronik
etiologinya : sama dengan tonsilitis akut (streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus), namun terkadang bakteri berubah menjadi bakteri golongan gram negatif. Faktor predisposisinya adalah mulut yang tidak higienis, pengobatan radang akut yang tidak adekuat.
Manifestasi klinik/gejala klinik : adanya keluhan di tenggorokan seperti ada penghalang, tenggorokan terasa kering, pernapasan berbau. Saat pemeriksaan ditemukan tonsil membesar dengan permukaan tidak rata, kriptus melebar dan terisi detritus.
Diagnosis : dilakukan terapi mulut (terapi lokal) ditujukan pada higienis mulut dengan berkumur/obat hirup. Dilakukan juga kultur dan uji resistensi kuman dari sediaan hapus tonsil. Pada pemeriksaan fisik menggunakan instrumen lampu untuk melihat kondisi tenggorokan termasuk kondisi tonsil, meraba leher untuk memeriksan kelenjar getah bening apakah ada pembengkakakn atau tidak, usap tenggorokan, pemeriksaan jumlah sel darah lengkap.
Penatalaksanaan : menjaga higienis mulut, menggunakan obat kumur, obat hisap dan dilakukan tonsilektomi.
Indikasi tonsilektomi : adanya sumbatan (hiperplasia tonsil dengan sumbatan jalan napas, gangguan menelan dan berbicara, sleep apnea, cor pulmonale), infeksi (infeksi telinga tengan berulang, rhinitis dan sinusitis yang kronis, peritonsiler abses dan abses kelenjar limfe berulang, tonsilits kronis dengan gejala nyeri tenggorok yang menetap dan napas berbau), indikasi lainnya yaitu tonsilitis terjadi sebanyak 7 kali atau lebih, tonsilits terjadi sebanyak 5 kali atau lebih dalam kurun waktu 2 tahun, tonsilitis terjadi sebanyak 3 kali atau lebih dalam kurun waktu 3 tahun, tonsilitis tidak memberikan respon terhadap pemberian antibiotik.
Menurut The American Academy of Otolaryngology Head and Neck Surgery Clinical Indicators Compendium tahun 1995 menetapkan indikasi tonsilektomi :
1. Serangan tonsilitis lebih dari 3 kali pertahun walaupun telah mendapatkan terapi yang adekuat.
2. Tonsil hipertropi yang menimbulkan maloklusi gigi dan menyebabkan gangguan pertumbuhan orofasial.
3. Sumbatan jalan napas yang berupa hipertropi tonsil dengan sumbatan jalan napas, sleep apnea, gangguan menelan, gangguan berbicara dan cor pulmonale.
4. Rinitis dan sinusitis yang kronis, peritonsilar/peritonsilitis, abses peritonsil yang tidak berhasil hilang dengan pengobatan.
5. Napau berbau yang tidak berhasil dengan pengobatan.
6. Tonsilitis berulang yang disebabkan oleh bakteri S. Beta Hemolitikus grup A.
7. Hipertropi tonsil yang dicurigai adanya keganasan.
8. Otitis media efusi/ otitis media supuratif.
Add. 4 Komplikasi dan pencegahan tonsilitis
* Komplikasi tonsilitis : abses peritonsil,OMA (Otitis Media Akut), Mastoiditis akut, Laringitis, Sinusitis, Rhinitis, Miokarditis, Artritis.
* Pencegahan : diusahakan untuk banyak minum air terutama seperti sari buah misalnya pada waktu demam, jangan minum es/es krim dan makanan serta minuman yang dingin, jangan banyak makan gorengan dan makanan awetan/ yang berpengawet misalnya yang diasinkan atau manisan, berkumur dengan air garam hangat setiap hari, menaruh kompres hangat pada leher setiap hari, diberikan terapi antibiotik apabila ada infeksi bakteri dan untuk mencegah komplikasi. Cuci tangan sesering mungkin untuk mencegah penyebaran mikro-organisme yang dapat menimbulkan tonsilitis, menghindari kontak dengan penderita infeksi radang tenggorokan, setidaknya hingga 24 jam setelah penderita infeksi tenggorokan, hindari banyak bicara dan istirahat yang cukup.
Add 2. Patofisiologi tonsilitis
Tonsilitis adalah peradangan pada tonsil yang disebabkan oleh bakteri atau kuman streptococcus beta hemolitikus grup A, streptococcus viridans dan pyogenes dan dapat disebabkan oleh virus. Faktor predisposisi adanya rangsangan kronik (misalnya karena merokok atau makanan), pengaruh cuaca, pengobatan radang akut yang tidak adekuat tidak higienis, mulut yang tidak bersih.
Patofisiologinya pada tonsilitis akut : penularannya terjadi melalui droplet dimana kuman menginfiltrasi lapisan epitel, kemudian bila epitel ini terkikis, maka jaringan limfoid superkistal bereaksi, di mana terjadi pembendungan radang dengan infiltasi leikosit PMN.
Patofisiloginya pada tonsilitis kronik : terjadi karena proses radang berulang, maka epitel mukosa dan jaringan limfoid terkikis sehingga pada proses penyembuhan jaringan limfoid diganti oleh jaringan parut. Jaringan ini akan mengerut sehingga ruang antara kelompok melebar (kriptus) yang akan diisi oleh detritus, proses ini meluas hingga meluas menembus kapsul dan akhirnya timbul perlengketan dengan jaringan sekitar fossa tonsilaris. Jadi, tonsil meradang dan membengkak, terdapat bercak abu-abu/kekuningan pada permukaan dan berkumpul membentuk membran.
ukuran besarnya tonsil dinyatakan dengan :
· T0 : bila sudah dioperasi
· T1 : ukuran yang normal ada
· T2 : pembesaran tonsil tidak sampai garis tengah
· T3 : pembesaran mencapai garis tengah
· T4 : pembesaran melewati garis tengah
Add 3. Klasifikasi tonsilitis (etiologi, gejala, diagnosis, penatalaksanaan)
1. Tonsilitis akut : etiologinya yaitu streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus. Tonsilitis ini seringkali terjadi mendadak pada anak-anak dengan peningkatan suhu 1 sampai 4 derajat celcius.
Patofisiologinya berupa penularan terjadi melalui droplet. Manifestasi kliniknya yaitu : suhu tubuh naik hingga 40 derajat celcius, nyeri tenggorok, nyeri sewaktu menelan, napas yang berbau, suara menjadi serak, demam dengan suhu tubuh yang meningkat, lesu/lemas, nyeri dipersendian, tidak nafsu makan, nyeri ditelinga, tonsil membengkak, kripti tidak melebar, hiperemis dan detritus, serta kelenjar submandibula bengkak dan nyeri tekan.
Diagnosis : Tes laboratorium (untuk menentukan apakah bakteri yang ada dalam tubuh pasien merupakan streptococcus hemolitikus grup A, karena bakteri ini juga disertai dengan demam reumatik. Pemeriksaan penunjang (kultur dan uji resistensi), terapi (dengan menggunakan antibiotik spektrum luas dan sulfonamide, antipiretik dan obat kumur yang mengandung desinfektan.
Penatalaksanaan ; untuk perwatan sendiri, jika penyebabnya virus sebaiknya biarkan virus itu hilang dengan sendirinya. Selama 1 atau 2 minggu sebaiknya penderita banyak istirahat, minum yang hangat dan mengkonsumsi cairan menyejukkan. Antibiotik digunakan jika penyebabnya bakteri, misalnya dengan mengkonsumsi antibiotik oral yang dikonsumsi setidaknya selama 10 hari. Tindakan operasi biasanya pada anak-anak. Tonsilectomy biasanya pada orang yang mengalami tonsilitis 5 kali atau lebih dalam 2 tahun, pada orang dewasa jika mengalami tonsilitis selama 7 kali atau lebih dalam setahun, amandel yang membengkak dan menyebabkan sulit bernapas, adanya abses juga merupakan indikasi operasi.
2. Tonsilitis membranosa
* Tonsilitis difteri : etiologinya adalah Corynebacterium diptheriae.
Patofisiologinya : bakteri masuk melalui mukosa, lalu melekat serta berkembang biak pada permukaan mukosa saluran pernapasan atas dan mulai memproduksi toksin yang merembes ke limfe. Lalu selanjutnya menyebar ke seluruh tubuh melalui pembuluh darah dan limfe.
Manifestasi klinik/ gejala klinik : biasanya pada anak-anak usia 2-5 tahun, suhu tubuh yang naik, nyeri tenggorok, nyeri kepala, nadi lambat, tidak nafsu makan, badan lemah dan lesu, tonsil membengkak ditutupi bercak putih kotor melekat meluas menyatu membentuk membran semu, membran melekat erat pada dasar dan bila diangkat akan timbul perdarahan. Jika menutupi laring akan menimbulkan sesak dan stridor infasil. Bila menghebat akan terjadi sesak napas. Bila infeksi terbendung kelenjar limfe leher akan membengkak menyerupai leher sapi. Gejala eksotoksin akan menimbulkan kerusakan pada jantung berupa miokarditis sampai decompensasi cordis.
Diagnosis : Diagnosisnya harus berdasarkan pemeriksaan klinis karena penundaan pengobaan akan membahayakan jiwa pasien. Pemeriksaan preparat langsung diidentifikasi secara fluorescent antibody, teknik yang memerlukan seorang ahli. Diagnosis pasti dengan isolasi C. diptheriae dengan pembiakan pada media Loffler, dilanjutkan tes toksinogenesitas secara invitro dan invivo. PCR juga bisa dilakukan.
Pemeriksaan dengan tes laboratorium (preparat kuman), tes Schick (tes kerentanan terhadap difteri).
Penatalaksanaan : Anti difteri serum dosisnya 20.000-100.000 unit, antitoksin (serum antidiptheria/ADS), antimikrobial (penisilin prokain 50.000-100.000 KI/BB/hari selama 7-10 hari, bila alergi beri eritromisin 40 mg/kg BB/ hari, kortikosteroid khusus pada pasien tonsilitis dengan obstruksi saluran napas.
* Tonsilitis Septik : penyebabnya adalah S. hemolitikus yang terdapat dala susu sapi.
* Angina Plaut Vincent : etiologinya adalah berkurangnya higienis mulut, def. vit C serta kuman Spirilium dan basil fusiform.
Gejalanya yaitu ; suhu 39 derajat celcius, nyeri kepala, badan lemah, gangguan pencernaan, hipersalivasi, nyeri di mulut, gigi dan gusi berdarah.
Diagnosis : pemeriksaan mulut, terdapat mukosa dan faring yang hiperemis, membran putih keabuan di atas tonsil, uvula, dinding faring, gusi dan procc. alveolaris, mulut berbau dan kelenjar submandibula membesar.
Penatalaksanaannya : memperbaiki higienis gigi dan mulut, antibiotik spektrum luas selama 1 minggu, pemberian vit. C dan B kompleks.
3. Tonsilitis kronik
etiologinya : sama dengan tonsilitis akut (streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus), namun terkadang bakteri berubah menjadi bakteri golongan gram negatif. Faktor predisposisinya adalah mulut yang tidak higienis, pengobatan radang akut yang tidak adekuat.
Manifestasi klinik/gejala klinik : adanya keluhan di tenggorokan seperti ada penghalang, tenggorokan terasa kering, pernapasan berbau. Saat pemeriksaan ditemukan tonsil membesar dengan permukaan tidak rata, kriptus melebar dan terisi detritus.
Diagnosis : dilakukan terapi mulut (terapi lokal) ditujukan pada higienis mulut dengan berkumur/obat hirup. Dilakukan juga kultur dan uji resistensi kuman dari sediaan hapus tonsil. Pada pemeriksaan fisik menggunakan instrumen lampu untuk melihat kondisi tenggorokan termasuk kondisi tonsil, meraba leher untuk memeriksan kelenjar getah bening apakah ada pembengkakakn atau tidak, usap tenggorokan, pemeriksaan jumlah sel darah lengkap.
Penatalaksanaan : menjaga higienis mulut, menggunakan obat kumur, obat hisap dan dilakukan tonsilektomi.
Indikasi tonsilektomi : adanya sumbatan (hiperplasia tonsil dengan sumbatan jalan napas, gangguan menelan dan berbicara, sleep apnea, cor pulmonale), infeksi (infeksi telinga tengan berulang, rhinitis dan sinusitis yang kronis, peritonsiler abses dan abses kelenjar limfe berulang, tonsilits kronis dengan gejala nyeri tenggorok yang menetap dan napas berbau), indikasi lainnya yaitu tonsilitis terjadi sebanyak 7 kali atau lebih, tonsilits terjadi sebanyak 5 kali atau lebih dalam kurun waktu 2 tahun, tonsilitis terjadi sebanyak 3 kali atau lebih dalam kurun waktu 3 tahun, tonsilitis tidak memberikan respon terhadap pemberian antibiotik.
Menurut The American Academy of Otolaryngology Head and Neck Surgery Clinical Indicators Compendium tahun 1995 menetapkan indikasi tonsilektomi :
1. Serangan tonsilitis lebih dari 3 kali pertahun walaupun telah mendapatkan terapi yang adekuat.
2. Tonsil hipertropi yang menimbulkan maloklusi gigi dan menyebabkan gangguan pertumbuhan orofasial.
3. Sumbatan jalan napas yang berupa hipertropi tonsil dengan sumbatan jalan napas, sleep apnea, gangguan menelan, gangguan berbicara dan cor pulmonale.
4. Rinitis dan sinusitis yang kronis, peritonsilar/peritonsilitis, abses peritonsil yang tidak berhasil hilang dengan pengobatan.
5. Napau berbau yang tidak berhasil dengan pengobatan.
6. Tonsilitis berulang yang disebabkan oleh bakteri S. Beta Hemolitikus grup A.
7. Hipertropi tonsil yang dicurigai adanya keganasan.
8. Otitis media efusi/ otitis media supuratif.
Add. 4 Komplikasi dan pencegahan tonsilitis
* Komplikasi tonsilitis : abses peritonsil,OMA (Otitis Media Akut), Mastoiditis akut, Laringitis, Sinusitis, Rhinitis, Miokarditis, Artritis.
* Pencegahan : diusahakan untuk banyak minum air terutama seperti sari buah misalnya pada waktu demam, jangan minum es/es krim dan makanan serta minuman yang dingin, jangan banyak makan gorengan dan makanan awetan/ yang berpengawet misalnya yang diasinkan atau manisan, berkumur dengan air garam hangat setiap hari, menaruh kompres hangat pada leher setiap hari, diberikan terapi antibiotik apabila ada infeksi bakteri dan untuk mencegah komplikasi. Cuci tangan sesering mungkin untuk mencegah penyebaran mikro-organisme yang dapat menimbulkan tonsilitis, menghindari kontak dengan penderita infeksi radang tenggorokan, setidaknya hingga 24 jam setelah penderita infeksi tenggorokan, hindari banyak bicara dan istirahat yang cukup.


 Add 2. Patofisiologi tonsilitis
Tonsilitis adalah peradangan pada tonsil yang disebabkan oleh bakteri atau kuman streptococcus beta hemolitikus grup A, streptococcus viridans dan pyogenes dan dapat disebabkan oleh virus. Faktor predisposisi adanya rangsangan kronik (misalnya karena merokok atau makanan), pengaruh cuaca, pengobatan radang akut yang tidak adekuat tidak higienis, mulut yang tidak bersih.
Patofisiologinya pada tonsilitis akut : penularannya terjadi melalui droplet dimana kuman menginfiltrasi lapisan epitel, kemudian bila epitel ini terkikis, maka jaringan limfoid superkistal bereaksi, di mana terjadi pembendungan radang dengan infiltasi leikosit PMN.
Patofisiloginya pada tonsilitis kronik : terjadi karena proses radang berulang, maka epitel mukosa dan jaringan limfoid terkikis sehingga pada proses penyembuhan jaringan limfoid diganti oleh jaringan parut. Jaringan ini akan mengerut sehingga ruang antara kelompok melebar (kriptus) yang akan diisi oleh detritus, proses ini meluas hingga meluas menembus kapsul dan akhirnya timbul perlengketan dengan jaringan sekitar fossa tonsilaris. Jadi, tonsil meradang dan membengkak, terdapat bercak abu-abu/kekuningan pada permukaan dan berkumpul membentuk membran.
ukuran besarnya tonsil dinyatakan dengan :
· T0 : bila sudah dioperasi
· T1 : ukuran yang normal ada
· T2 : pembesaran tonsil tidak sampai garis tengah
· T3 : pembesaran mencapai garis tengah
· T4 : pembesaran melewati garis tengah
Add 3. Klasifikasi tonsilitis (etiologi, gejala, diagnosis, penatalaksanaan)
1. Tonsilitis akut : etiologinya yaitu streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus. Tonsilitis ini seringkali terjadi mendadak pada anak-anak dengan peningkatan suhu 1 sampai 4 derajat celcius.
Patofisiologinya berupa penularan terjadi melalui droplet. Manifestasi kliniknya yaitu : suhu tubuh naik hingga 40 derajat celcius, nyeri tenggorok, nyeri sewaktu menelan, napas yang berbau, suara menjadi serak, demam dengan suhu tubuh yang meningkat, lesu/lemas, nyeri dipersendian, tidak nafsu makan, nyeri ditelinga, tonsil membengkak, kripti tidak melebar, hiperemis dan detritus, serta kelenjar submandibula bengkak dan nyeri tekan.
Diagnosis : Tes laboratorium (untuk menentukan apakah bakteri yang ada dalam tubuh pasien merupakan streptococcus hemolitikus grup A, karena bakteri ini juga disertai dengan demam reumatik. Pemeriksaan penunjang (kultur dan uji resistensi), terapi (dengan menggunakan antibiotik spektrum luas dan sulfonamide, antipiretik dan obat kumur yang mengandung desinfektan.
Penatalaksanaan ; untuk perwatan sendiri, jika penyebabnya virus sebaiknya biarkan virus itu hilang dengan sendirinya. Selama 1 atau 2 minggu sebaiknya penderita banyak istirahat, minum yang hangat dan mengkonsumsi cairan menyejukkan. Antibiotik digunakan jika penyebabnya bakteri, misalnya dengan mengkonsumsi antibiotik oral yang dikonsumsi setidaknya selama 10 hari. Tindakan operasi biasanya pada anak-anak. Tonsilectomy biasanya pada orang yang mengalami tonsilitis 5 kali atau lebih dalam 2 tahun, pada orang dewasa jika mengalami tonsilitis selama 7 kali atau lebih dalam setahun, amandel yang membengkak dan menyebabkan sulit bernapas, adanya abses juga merupakan indikasi operasi.
2. Tonsilitis membranosa
* Tonsilitis difteri : etiologinya adalah Corynebacterium diptheriae.
Patofisiologinya : bakteri masuk melalui mukosa, lalu melekat serta berkembang biak pada permukaan mukosa saluran pernapasan atas dan mulai memproduksi toksin yang merembes ke limfe. Lalu selanjutnya menyebar ke seluruh tubuh melalui pembuluh darah dan limfe.
Manifestasi klinik/ gejala klinik : biasanya pada anak-anak usia 2-5 tahun, suhu tubuh yang naik, nyeri tenggorok, nyeri kepala, nadi lambat, tidak nafsu makan, badan lemah dan lesu, tonsil membengkak ditutupi bercak putih kotor melekat meluas menyatu membentuk membran semu, membran melekat erat pada dasar dan bila diangkat akan timbul perdarahan. Jika menutupi laring akan menimbulkan sesak dan stridor infasil. Bila menghebat akan terjadi sesak napas. Bila infeksi terbendung kelenjar limfe leher akan membengkak menyerupai leher sapi. Gejala eksotoksin akan menimbulkan kerusakan pada jantung berupa miokarditis sampai decompensasi cordis.
Diagnosis : Diagnosisnya harus berdasarkan pemeriksaan klinis karena penundaan pengobaan akan membahayakan jiwa pasien. Pemeriksaan preparat langsung diidentifikasi secara fluorescent antibody, teknik yang memerlukan seorang ahli. Diagnosis pasti dengan isolasi C. diptheriae dengan pembiakan pada media Loffler, dilanjutkan tes toksinogenesitas secara invitro dan invivo. PCR juga bisa dilakukan.
Pemeriksaan dengan tes laboratorium (preparat kuman), tes Schick (tes kerentanan terhadap difteri).
Penatalaksanaan : Anti difteri serum dosisnya 20.000-100.000 unit, antitoksin (serum antidiptheria/ADS), antimikrobial (penisilin prokain 50.000-100.000 KI/BB/hari selama 7-10 hari, bila alergi beri eritromisin 40 mg/kg BB/ hari, kortikosteroid khusus pada pasien tonsilitis dengan obstruksi saluran napas.
* Tonsilitis Septik : penyebabnya adalah S. hemolitikus yang terdapat dala susu sapi.
* Angina Plaut Vincent : etiologinya adalah berkurangnya higienis mulut, def. vit C serta kuman Spirilium dan basil fusiform.
Gejalanya yaitu ; suhu 39 derajat celcius, nyeri kepala, badan lemah, gangguan pencernaan, hipersalivasi, nyeri di mulut, gigi dan gusi berdarah.
Diagnosis : pemeriksaan mulut, terdapat mukosa dan faring yang hiperemis, membran putih keabuan di atas tonsil, uvula, dinding faring, gusi dan procc. alveolaris, mulut berbau dan kelenjar submandibula membesar.
Penatalaksanaannya : memperbaiki higienis gigi dan mulut, antibiotik spektrum luas selama 1 minggu, pemberian vit. C dan B kompleks.
3. Tonsilitis kronik
etiologinya : sama dengan tonsilitis akut (streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus), namun terkadang bakteri berubah menjadi bakteri golongan gram negatif. Faktor predisposisinya adalah mulut yang tidak higienis, pengobatan radang akut yang tidak adekuat.
Manifestasi klinik/gejala klinik : adanya keluhan di tenggorokan seperti ada penghalang, tenggorokan terasa kering, pernapasan berbau. Saat pemeriksaan ditemukan tonsil membesar dengan permukaan tidak rata, kriptus melebar dan terisi detritus.
Diagnosis : dilakukan terapi mulut (terapi lokal) ditujukan pada higienis mulut dengan berkumur/obat hirup. Dilakukan juga kultur dan uji resistensi kuman dari sediaan hapus tonsil. Pada pemeriksaan fisik menggunakan instrumen lampu untuk melihat kondisi tenggorokan termasuk kondisi tonsil, meraba leher untuk memeriksan kelenjar getah bening apakah ada pembengkakakn atau tidak, usap tenggorokan, pemeriksaan jumlah sel darah lengkap.
Penatalaksanaan : menjaga higienis mulut, menggunakan obat kumur, obat hisap dan dilakukan tonsilektomi.
Indikasi tonsilektomi : adanya sumbatan (hiperplasia tonsil dengan sumbatan jalan napas, gangguan menelan dan berbicara, sleep apnea, cor pulmonale), infeksi (infeksi telinga tengan berulang, rhinitis dan sinusitis yang kronis, peritonsiler abses dan abses kelenjar limfe berulang, tonsilits kronis dengan gejala nyeri tenggorok yang menetap dan napas berbau), indikasi lainnya yaitu tonsilitis terjadi sebanyak 7 kali atau lebih, tonsilits terjadi sebanyak 5 kali atau lebih dalam kurun waktu 2 tahun, tonsilitis terjadi sebanyak 3 kali atau lebih dalam kurun waktu 3 tahun, tonsilitis tidak memberikan respon terhadap pemberian antibiotik.
Menurut The American Academy of Otolaryngology Head and Neck Surgery Clinical Indicators Compendium tahun 1995 menetapkan indikasi tonsilektomi :
1. Serangan tonsilitis lebih dari 3 kali pertahun walaupun telah mendapatkan terapi yang adekuat.
2. Tonsil hipertropi yang menimbulkan maloklusi gigi dan menyebabkan gangguan pertumbuhan orofasial.
3. Sumbatan jalan napas yang berupa hipertropi tonsil dengan sumbatan jalan napas, sleep apnea, gangguan menelan, gangguan berbicara dan cor pulmonale.
4. Rinitis dan sinusitis yang kronis, peritonsilar/peritonsilitis, abses peritonsil yang tidak berhasil hilang dengan pengobatan.
5. Napau berbau yang tidak berhasil dengan pengobatan.
6. Tonsilitis berulang yang disebabkan oleh bakteri S. Beta Hemolitikus grup A.
7. Hipertropi tonsil yang dicurigai adanya keganasan.
8. Otitis media efusi/ otitis media supuratif.
Add. 4 Komplikasi dan pencegahan tonsilitis
* Komplikasi tonsilitis : abses peritonsil,OMA (Otitis Media Akut), Mastoiditis akut, Laringitis, Sinusitis, Rhinitis, Miokarditis, Artritis.
* Pencegahan : diusahakan untuk banyak minum air terutama seperti sari buah misalnya pada waktu demam, jangan minum es/es krim dan makanan serta minuman yang dingin, jangan banyak makan gorengan dan makanan awetan/ yang berpengawet misalnya yang diasinkan atau manisan, berkumur dengan air garam hangat setiap hari, menaruh kompres hangat pada leher setiap hari, diberikan terapi antibiotik apabila ada infeksi bakteri dan untuk mencegah komplikasi. Cuci tangan sesering mungkin untuk mencegah penyebaran mikro-organisme yang dapat menimbulkan tonsilitis, menghindari kontak dengan penderita infeksi radang tenggorokan, setidaknya hingga 24 jam setelah penderita infeksi tenggorokan, hindari banyak bicara dan istirahat yang cukup.
Add 2. Patofisiologi tonsilitis
Tonsilitis adalah peradangan pada tonsil yang disebabkan oleh bakteri atau kuman streptococcus beta hemolitikus grup A, streptococcus viridans dan pyogenes dan dapat disebabkan oleh virus. Faktor predisposisi adanya rangsangan kronik (misalnya karena merokok atau makanan), pengaruh cuaca, pengobatan radang akut yang tidak adekuat tidak higienis, mulut yang tidak bersih.
Patofisiologinya pada tonsilitis akut : penularannya terjadi melalui droplet dimana kuman menginfiltrasi lapisan epitel, kemudian bila epitel ini terkikis, maka jaringan limfoid superkistal bereaksi, di mana terjadi pembendungan radang dengan infiltasi leikosit PMN.
Patofisiloginya pada tonsilitis kronik : terjadi karena proses radang berulang, maka epitel mukosa dan jaringan limfoid terkikis sehingga pada proses penyembuhan jaringan limfoid diganti oleh jaringan parut. Jaringan ini akan mengerut sehingga ruang antara kelompok melebar (kriptus) yang akan diisi oleh detritus, proses ini meluas hingga meluas menembus kapsul dan akhirnya timbul perlengketan dengan jaringan sekitar fossa tonsilaris. Jadi, tonsil meradang dan membengkak, terdapat bercak abu-abu/kekuningan pada permukaan dan berkumpul membentuk membran.
ukuran besarnya tonsil dinyatakan dengan :
· T0 : bila sudah dioperasi
· T1 : ukuran yang normal ada
· T2 : pembesaran tonsil tidak sampai garis tengah
· T3 : pembesaran mencapai garis tengah
· T4 : pembesaran melewati garis tengah
Add 3. Klasifikasi tonsilitis (etiologi, gejala, diagnosis, penatalaksanaan)
1. Tonsilitis akut : etiologinya yaitu streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus. Tonsilitis ini seringkali terjadi mendadak pada anak-anak dengan peningkatan suhu 1 sampai 4 derajat celcius.
Patofisiologinya berupa penularan terjadi melalui droplet. Manifestasi kliniknya yaitu : suhu tubuh naik hingga 40 derajat celcius, nyeri tenggorok, nyeri sewaktu menelan, napas yang berbau, suara menjadi serak, demam dengan suhu tubuh yang meningkat, lesu/lemas, nyeri dipersendian, tidak nafsu makan, nyeri ditelinga, tonsil membengkak, kripti tidak melebar, hiperemis dan detritus, serta kelenjar submandibula bengkak dan nyeri tekan.
Diagnosis : Tes laboratorium (untuk menentukan apakah bakteri yang ada dalam tubuh pasien merupakan streptococcus hemolitikus grup A, karena bakteri ini juga disertai dengan demam reumatik. Pemeriksaan penunjang (kultur dan uji resistensi), terapi (dengan menggunakan antibiotik spektrum luas dan sulfonamide, antipiretik dan obat kumur yang mengandung desinfektan.
Penatalaksanaan ; untuk perwatan sendiri, jika penyebabnya virus sebaiknya biarkan virus itu hilang dengan sendirinya. Selama 1 atau 2 minggu sebaiknya penderita banyak istirahat, minum yang hangat dan mengkonsumsi cairan menyejukkan. Antibiotik digunakan jika penyebabnya bakteri, misalnya dengan mengkonsumsi antibiotik oral yang dikonsumsi setidaknya selama 10 hari. Tindakan operasi biasanya pada anak-anak. Tonsilectomy biasanya pada orang yang mengalami tonsilitis 5 kali atau lebih dalam 2 tahun, pada orang dewasa jika mengalami tonsilitis selama 7 kali atau lebih dalam setahun, amandel yang membengkak dan menyebabkan sulit bernapas, adanya abses juga merupakan indikasi operasi.
2. Tonsilitis membranosa
* Tonsilitis difteri : etiologinya adalah Corynebacterium diptheriae.
Patofisiologinya : bakteri masuk melalui mukosa, lalu melekat serta berkembang biak pada permukaan mukosa saluran pernapasan atas dan mulai memproduksi toksin yang merembes ke limfe. Lalu selanjutnya menyebar ke seluruh tubuh melalui pembuluh darah dan limfe.
Manifestasi klinik/ gejala klinik : biasanya pada anak-anak usia 2-5 tahun, suhu tubuh yang naik, nyeri tenggorok, nyeri kepala, nadi lambat, tidak nafsu makan, badan lemah dan lesu, tonsil membengkak ditutupi bercak putih kotor melekat meluas menyatu membentuk membran semu, membran melekat erat pada dasar dan bila diangkat akan timbul perdarahan. Jika menutupi laring akan menimbulkan sesak dan stridor infasil. Bila menghebat akan terjadi sesak napas. Bila infeksi terbendung kelenjar limfe leher akan membengkak menyerupai leher sapi. Gejala eksotoksin akan menimbulkan kerusakan pada jantung berupa miokarditis sampai decompensasi cordis.
Diagnosis : Diagnosisnya harus berdasarkan pemeriksaan klinis karena penundaan pengobaan akan membahayakan jiwa pasien. Pemeriksaan preparat langsung diidentifikasi secara fluorescent antibody, teknik yang memerlukan seorang ahli. Diagnosis pasti dengan isolasi C. diptheriae dengan pembiakan pada media Loffler, dilanjutkan tes toksinogenesitas secara invitro dan invivo. PCR juga bisa dilakukan.
Pemeriksaan dengan tes laboratorium (preparat kuman), tes Schick (tes kerentanan terhadap difteri).
Penatalaksanaan : Anti difteri serum dosisnya 20.000-100.000 unit, antitoksin (serum antidiptheria/ADS), antimikrobial (penisilin prokain 50.000-100.000 KI/BB/hari selama 7-10 hari, bila alergi beri eritromisin 40 mg/kg BB/ hari, kortikosteroid khusus pada pasien tonsilitis dengan obstruksi saluran napas.
* Tonsilitis Septik : penyebabnya adalah S. hemolitikus yang terdapat dala susu sapi.
* Angina Plaut Vincent : etiologinya adalah berkurangnya higienis mulut, def. vit C serta kuman Spirilium dan basil fusiform.
Gejalanya yaitu ; suhu 39 derajat celcius, nyeri kepala, badan lemah, gangguan pencernaan, hipersalivasi, nyeri di mulut, gigi dan gusi berdarah.
Diagnosis : pemeriksaan mulut, terdapat mukosa dan faring yang hiperemis, membran putih keabuan di atas tonsil, uvula, dinding faring, gusi dan procc. alveolaris, mulut berbau dan kelenjar submandibula membesar.
Penatalaksanaannya : memperbaiki higienis gigi dan mulut, antibiotik spektrum luas selama 1 minggu, pemberian vit. C dan B kompleks.
3. Tonsilitis kronik
etiologinya : sama dengan tonsilitis akut (streptococcus beta hemolitikus grup A, srteptococcus viridans dan piogenes dan pneumococcus), namun terkadang bakteri berubah menjadi bakteri golongan gram negatif. Faktor predisposisinya adalah mulut yang tidak higienis, pengobatan radang akut yang tidak adekuat.
Manifestasi klinik/gejala klinik : adanya keluhan di tenggorokan seperti ada penghalang, tenggorokan terasa kering, pernapasan berbau. Saat pemeriksaan ditemukan tonsil membesar dengan permukaan tidak rata, kriptus melebar dan terisi detritus.
Diagnosis : dilakukan terapi mulut (terapi lokal) ditujukan pada higienis mulut dengan berkumur/obat hirup. Dilakukan juga kultur dan uji resistensi kuman dari sediaan hapus tonsil. Pada pemeriksaan fisik menggunakan instrumen lampu untuk melihat kondisi tenggorokan termasuk kondisi tonsil, meraba leher untuk memeriksan kelenjar getah bening apakah ada pembengkakakn atau tidak, usap tenggorokan, pemeriksaan jumlah sel darah lengkap.
Penatalaksanaan : menjaga higienis mulut, menggunakan obat kumur, obat hisap dan dilakukan tonsilektomi.
Indikasi tonsilektomi : adanya sumbatan (hiperplasia tonsil dengan sumbatan jalan napas, gangguan menelan dan berbicara, sleep apnea, cor pulmonale), infeksi (infeksi telinga tengan berulang, rhinitis dan sinusitis yang kronis, peritonsiler abses dan abses kelenjar limfe berulang, tonsilits kronis dengan gejala nyeri tenggorok yang menetap dan napas berbau), indikasi lainnya yaitu tonsilitis terjadi sebanyak 7 kali atau lebih, tonsilits terjadi sebanyak 5 kali atau lebih dalam kurun waktu 2 tahun, tonsilitis terjadi sebanyak 3 kali atau lebih dalam kurun waktu 3 tahun, tonsilitis tidak memberikan respon terhadap pemberian antibiotik.
Menurut The American Academy of Otolaryngology Head and Neck Surgery Clinical Indicators Compendium tahun 1995 menetapkan indikasi tonsilektomi :
1. Serangan tonsilitis lebih dari 3 kali pertahun walaupun telah mendapatkan terapi yang adekuat.
2. Tonsil hipertropi yang menimbulkan maloklusi gigi dan menyebabkan gangguan pertumbuhan orofasial.
3. Sumbatan jalan napas yang berupa hipertropi tonsil dengan sumbatan jalan napas, sleep apnea, gangguan menelan, gangguan berbicara dan cor pulmonale.
4. Rinitis dan sinusitis yang kronis, peritonsilar/peritonsilitis, abses peritonsil yang tidak berhasil hilang dengan pengobatan.
5. Napau berbau yang tidak berhasil dengan pengobatan.
6. Tonsilitis berulang yang disebabkan oleh bakteri S. Beta Hemolitikus grup A.
7. Hipertropi tonsil yang dicurigai adanya keganasan.
8. Otitis media efusi/ otitis media supuratif.
Add. 4 Komplikasi dan pencegahan tonsilitis
* Komplikasi tonsilitis : abses peritonsil,OMA (Otitis Media Akut), Mastoiditis akut, Laringitis, Sinusitis, Rhinitis, Miokarditis, Artritis.
* Pencegahan : diusahakan untuk banyak minum air terutama seperti sari buah misalnya pada waktu demam, jangan minum es/es krim dan makanan serta minuman yang dingin, jangan banyak makan gorengan dan makanan awetan/ yang berpengawet misalnya yang diasinkan atau manisan, berkumur dengan air garam hangat setiap hari, menaruh kompres hangat pada leher setiap hari, diberikan terapi antibiotik apabila ada infeksi bakteri dan untuk mencegah komplikasi. Cuci tangan sesering mungkin untuk mencegah penyebaran mikro-organisme yang dapat menimbulkan tonsilitis, menghindari kontak dengan penderita infeksi radang tenggorokan, setidaknya hingga 24 jam setelah penderita infeksi tenggorokan, hindari banyak bicara dan istirahat yang cukup.
Langganan:
Postingan (Atom)